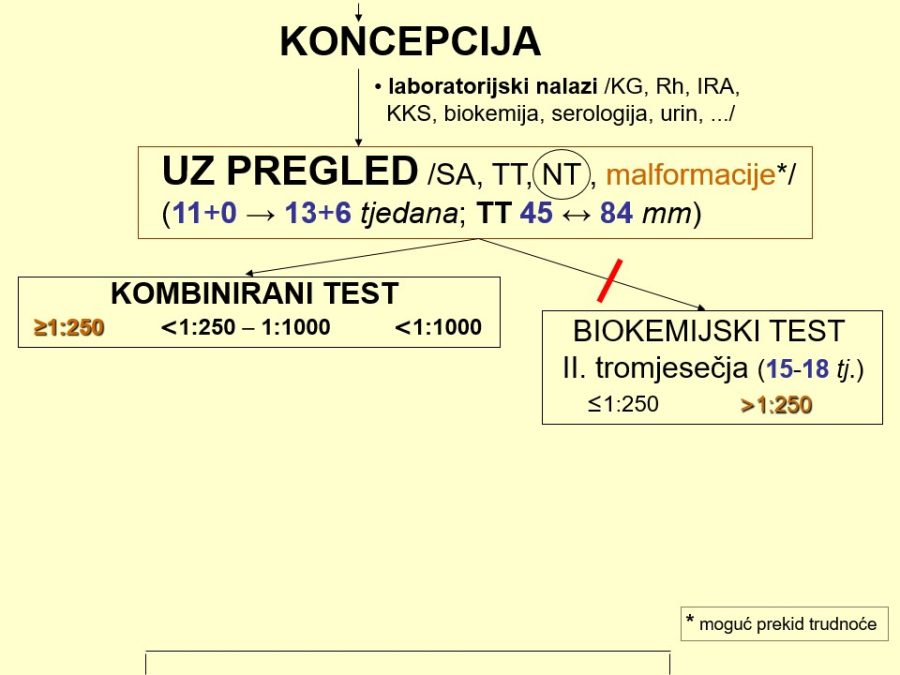
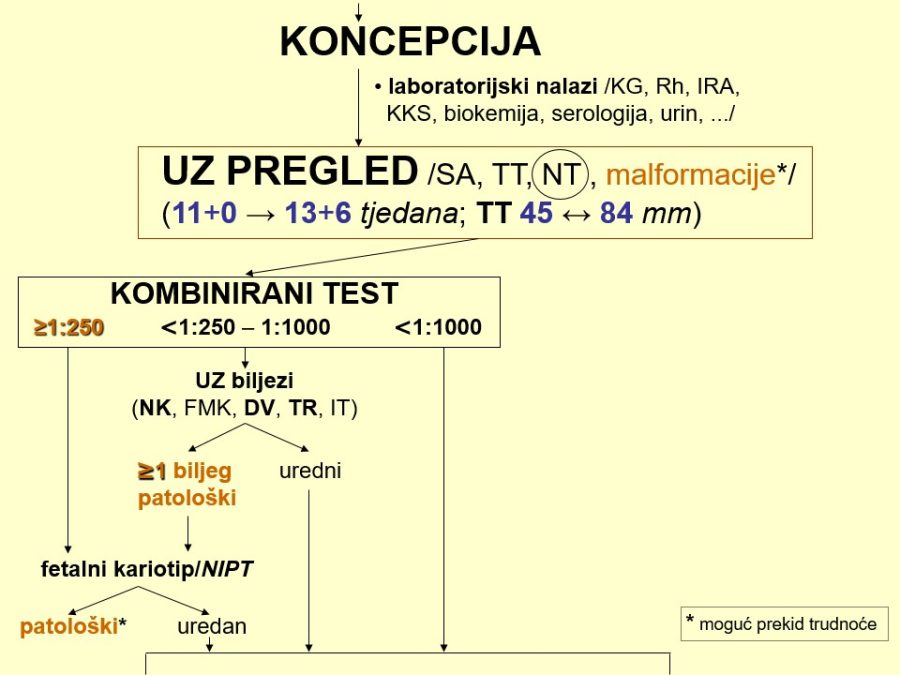
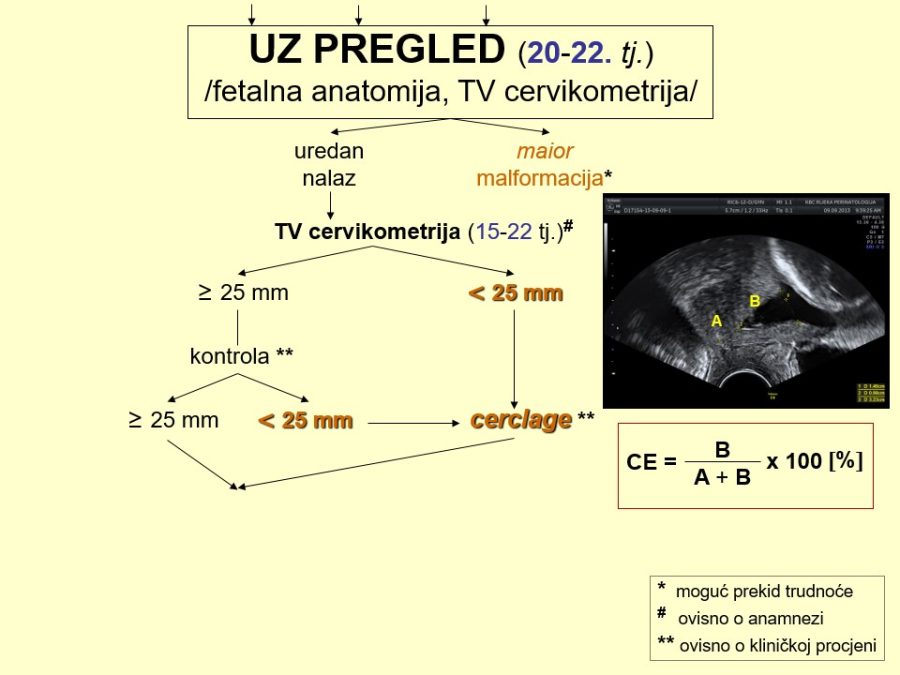
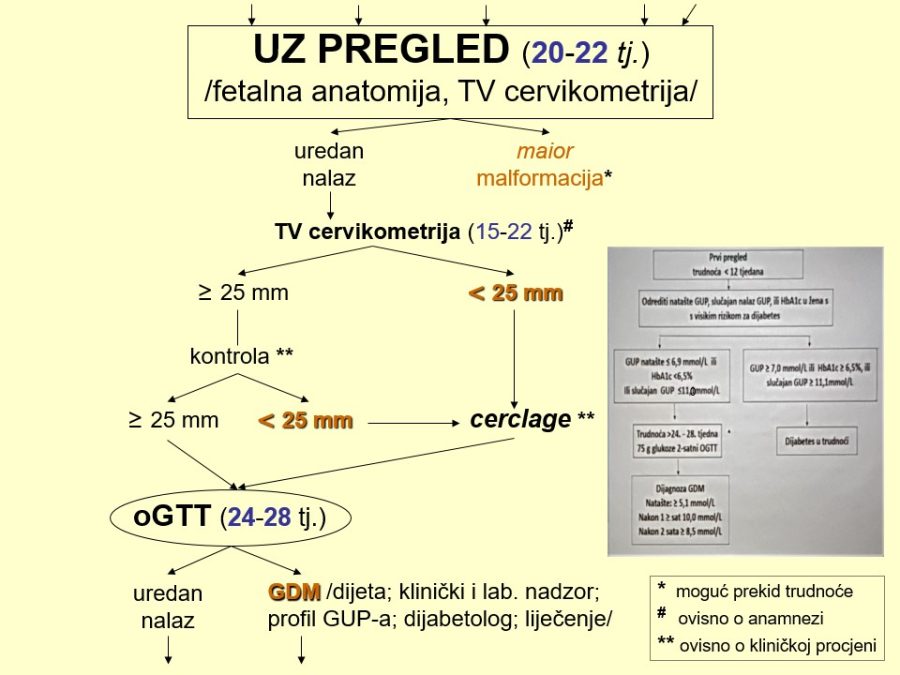
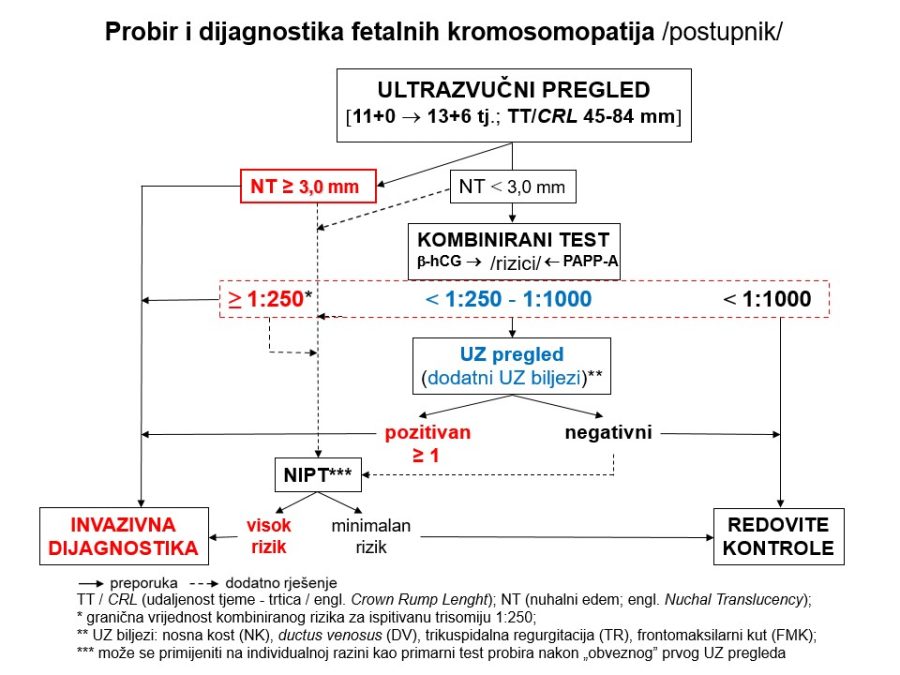
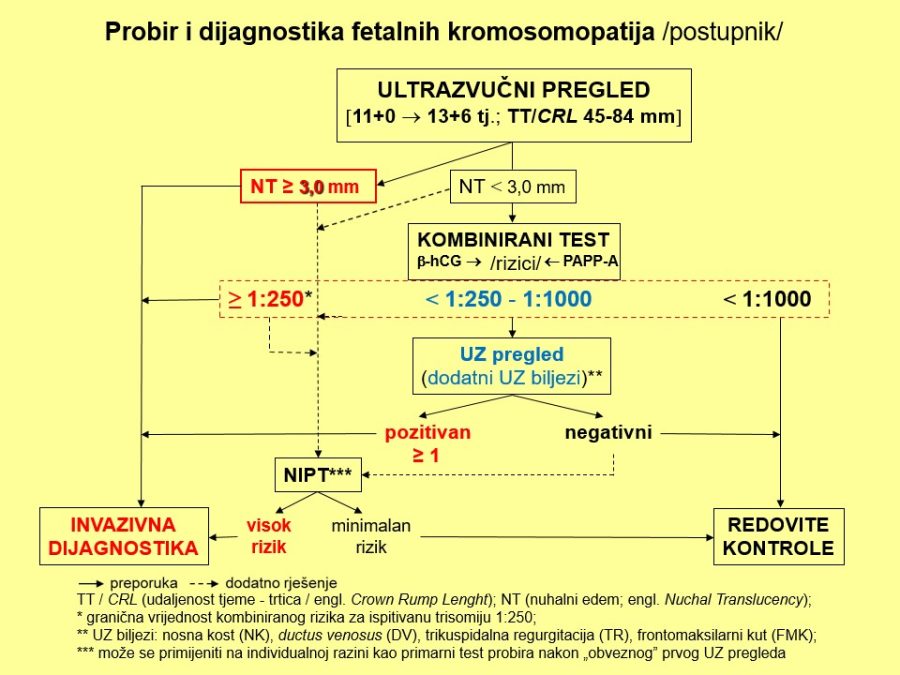
Velike fetalne malformacije (engl. major malformations) povećavaju fetalni i neonatalni mortalitet i morbiditet, a u budućih roditelja izazivaju veliki stres i neizvjesnost. Imajući to u vidu, potrebno je naglasiti nekoliko važnih stručnih činjenica i preporuka u svezi s ovom temom:
- Trudnice treba informirati da se ultrazvučnim pregledom između 18. i 21. tjedna trudnoće može otkriti 60% velikih strukturalnih (anatomskih) promjena ili malformacija, ovisno od vrste fetalne malformacije;
- Kad se tijekom primarnog pregleda posumnja na fetalnu malformaciju, potrebno je što prije uputiti trudnicu na tzv. ciljani (konzilijarni) ultrazvučni pregled iskusnom stručnjaku zbog eventualne potvrde ili isključenja preliminarne dijagnoze i/ili razmatranja potrebe za dodatnom dijagnostikom;
- Otkrije li se fetalna malformacija konvencionalnim 2D ultrazvučnim pregledom, od eventualne pomoći u posebnim slučajevima mogu biti i druge slikovne dijagnostičke pretrage poput 3D/4D ultrazvuka, fetalne ehokardiografije (STIC), magnetske rezonance (engl. magnetic resonance imaging – MRI) i/ili kompjuterizirane tomografije (engl. computed tomography – CT) s niskodoznim protokolom;
- Trudnici treba blagovremeno priopćiti informaciju o patološkom ili abnormalnom ultrazvučnom nalazu na jasan i empatičan način, uz iskazivanje potpore i u okruženju koje osigurava njezinu privatnost;
- Nakon što se postavi dijagnoza fetalne malformacije, trudnici treba pravovremeno ponuditi konzultaciju ili savjetovanje (engl. counseling) s iskusnim medicinskim genetičarom i/ili (sub)specijalistom za fetalnu i maternalnu medicinu. Medicinsko savjetovanje mora biti nepristrano, a moraju se poštivati razmišljanja i izbor trudnice, njezina kultura, religijska i druga uvjerenja;
- Odluči li se nakon stručnih konzultacija i na želju trudnice nastaviti aktualnu trudnoću s fetalnom maformacijom, treba planirati režim kontrolnih ultrazvučnih i drugih pregleda ovisno o vrsti malformacije, kako bi se pratila evolucija (promjene) otkrivene malformacije i nastojalo otkriti moguće druge pridružene strukturalne promjene koje se prije nisu uspjele vidjeti, budući one ponekad mogu utjecati na krajnji perinatalni ishod, a time i na stručni savjet, prognozu i opstetrički pristup;
- U specifičnim slučajevima, ovisno o vrsti fetalne malformacije, može se razmotriti potreba za slikovnim dijagnostičkim pretragama i samih budućih roditelja (sumnja na autosomno dominantno nasljeđivanje);
- S ciljem što preciznije dijagnostike izolirane malformacije ili multiplih fetalnih malformacija, u posebnim slučajevima se može zahtjevati testiranje roditelja uzorkovanjem njihove krvi i/ili metodama invazivne prenatalne dijagnostike (npr. biopsija horiona, amniocenteza, …);
- U odabranim slučajevima, ovisno od vrste fetalne malformacije, treba razmotriti upućivanje trudnice (sub)specijalisti odgovarajuće medicinske discipline (npr. pedijatrije, kardiologije, kirurgije, …) zbog što pouzdanije kliničke prognoze i pravovremenog plana prenatalnog ili postnatalnog nadzora i liječenja;
- Buduće roditelje treba poučiti da velike i male fetalne malformacije, bez obzira bile one izolirane ili kombinirane, mogu biti u sklopu nekog genetičkog sindroma usprkos urednom fetalnom kariogramu (kariotipu);
- Pretpostavlja li se potreba za neposrednom ili urgentnom postnatalnom medicinskom intervencijom, trudnici treba osigurati rađanje u tercijarnom perinatološkom centru u kojem se može organizirati odgovarajuće neonatološko liječenje i skrb;
- Svako novorođenče s prenatalno otkrivenom kongenitalnom strukturalnom anomalijom, osobito ako nije jasno identificiran njezin uzrok, mora se temeljito i sustavno dijagnostički obraditi zbog postavljanja precizne dijagnoze, njezine etiologije i prognoze bolesti. Od velikog interesa je utvrditi moguće rizike od ponavljanja tog kongenitalnog poremećaja u narednim trudnoćama;
- U slučajevima kad se odluči prekinuti trudnoću (medicinski inducirani pobačaj) ili je došlo do kasne fetalne ili neonatalne smrti, perinatolog i/ili neonatolog treba savjetovati trudnicu, pa i inzistirati na kompletnoj patološkoanatomskoj obdukciji ploda i posteljice s ciljem osiguranja što je moguće više konkretnih informacija o postojećem kongenitalnom poremećaju ili bolesti i njezinom uzroku. Takvi podatci mogu biti iznimno važni za naredne trudnoće;
- Odbije li se ta vrsta obdukcije, mora se pokušati privoliti pacijenticu barem na tzv. parcijalnu ili vanjsku obdukciju koja uz makroskopski patoanatomski pregled uključuje rtg pretrage i fotodokumentaciju;
- Po prispjeću svih relevantnih medicinskih podataka liječnici bi trebali pozvati pacijenticu na otvoreni razgovor zbog detaljnog objašnjenja tijeka i ishoda protekle trudnoće, dijagnosticiranog kongenitalnog poremećaja i uputa za ev. sljedeću trudnoću;