U indiciranim slučajevima poželjno prije planirane trudnoće potražiti stručnu pomoć iz domene tzv. PREKONCEPCIJSKE SKRBI o kojoj se kod nas možete podrobnije informirati. Ovdje želimo naglasiti osobit značaj uzimanja folne kiseline (L-metil folata) prije planirane trudnoće i tijekom njezinog prvoga tromjesečja, a u posebnim slučajevima indicirane su njezine veće doze (npr. nakon završene trudnoće s određenim fetalnim malformacijama, kod mutacija enzima metilentetrahidrofolat reduktaze – MTHFR C677T) i dugotrajna suplementacija (npr. trudnice koje koriste antiepileptike i citostatike, kod nekih anemija).
Antenatalna skrb predstavlja organizirani sustav zaštite materinstva, odnosno žena prije, tijekom i neposredno nakon trudnoće u nekoj državi, regiji ili zdravstvenoj ustanovi. Skrb se sastoji od potpunog obuhvata svih trudnica dovoljnim brojem kvalitetnih antenatalnih pregleda (9-10 pregleda), od kojih su neki ključni. Već pri prvom kontaktu s trudnicom u ranoj trudnoći treba na temelju čimbenika rizika probrati ugrožene trudnoće (njih je između 15-20%) kojima će trebati i ciljana antenatalna skrb.
Temeljni cilj antenatalne skrbi je prosvjećivanjem, edukacijom i nizom medicinskih mjera i aktivnosti, prije i tijekom trudnoće, prevenirati, otkrivati i liječiti komplikacije trudnoće i osigurati normalan razvitak i rast ploda, te tako poboljšati perinatalni mortalitet i morbiditet. To je, zapravo, stalna svakodnevna “borba” za redukciju / eliminaciju najvećih perinatoloških problema: prijevremenog poroda i komplikacija nedonošenosti, fetalnih malformacija i kromosomopatija, perinatalnih infekcija, fetalne hipoksije i asfiksije i perinatalnih trauma. Kvalitetan antenatalni nadzor mora obuhvatiti prekoncepcijsku i postkoncepcijsku skrb.
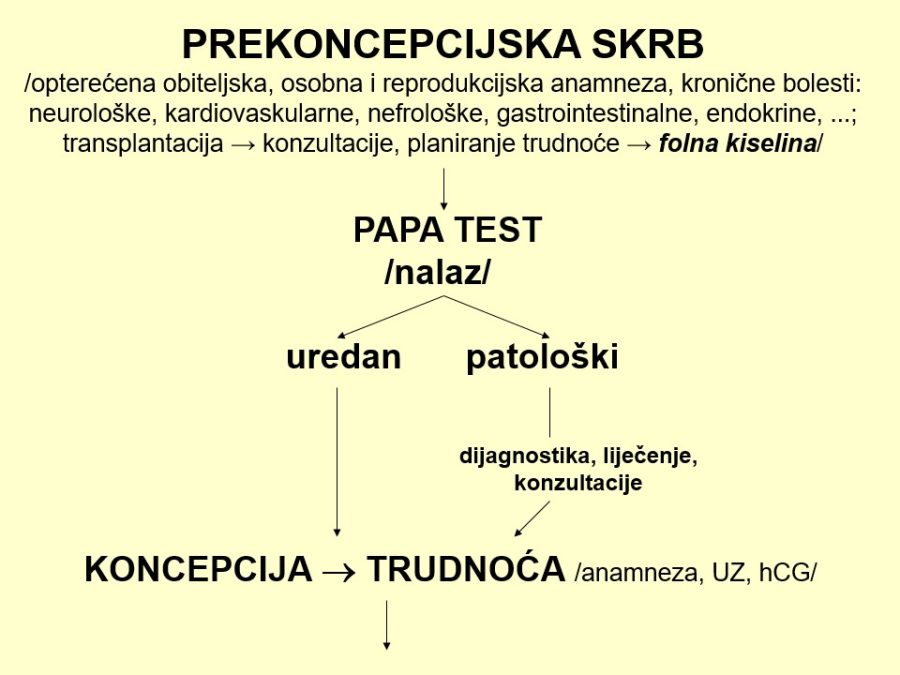
Prekoncepcijska skrb podrazumijeva prikupljanje informacija iz obiteljske i osobne anamneze, kao i anamneze ranijih trudnoća / poroda s ciljem otkrivanja potencijalnih rizika za narednu trudnoću. Naime, neke kronične bolesti i/ili stanja u obitelji ili ranije bolesti u žene koja želi rađati, mogu povećati rizike za loš ishode buduće trudnoće, pa ih je potrebno blagovremeno otkriti i prevenirati ili liječiti. Osim toga, znanost je pokazala da mnogi poremećaji koji se manifestiraju kasno tijekom trudnoće, nastaju zapravo vrlo rano, u vrijeme oplodnje i/ili implantacije, te da mnoge bolesti odrasle životne dobi poput dijabetesa ili koronarne bolesti imaju svoje “začetke” u antenatalnoj dobi.
Premda bi bilo idealno planirati trudnoću, brojne svjetske studije pokazuju da je više od 50% trudnoća neplanirano. Poneki zdravstveni savjet bilo bi dobro uputiti i zdravim osobama koje se spremaju na trudnoću, a kad je riječ o ženama koje boluju od kroničnih bolesti ili imaju opterećenu reprodukcijsku ili opstetričku anamnezu, svakako ih treba obuhvatiti prekoncepcijskim savjetovanjem odnosno skrbi. Zanimljiv je podatak da je 70-tih godina prošloga stoljeća bilo do 5% trudnica s 35 i više godina, dok ih je danas već oko 30 -35%, pa je razumljivo da mnoge imaju kronične zdravstvene probleme.
Uz prosvjećivanje i edukaciju žena, prekoncepcijska skrb je nužna parovima odnosno ženama s opterećenom osobnom i/ili opstetričkom anamnezom, tj. s poremećajima u prethodnim trudnoćama. Tako, npr. prijevremeni porod u anamnezi predstavlja najveći rizični čimbenik za prijevremeni porod u narednim trudnoćama. Slična je situacija sa spontanim pobačajima koji se mogu ponavljati, a uspjeh u nekoj od sljedećih trudnoća je manji, što je broj prethodnih spontanih pobačaja veći (nakon tri spontana pobačaja uspješnost je bez terapije jedva 30%). Hipertenzivni poremećaji, osobito ozbiljni poput preeklampsije, javljaju se obično u prvoj trudnoći, ali nije isključeno njihovo ponavljanje u sljedećim trudnoćama. Ovisno o čimbenicima rizika može se provesti vrlo djelotvorna profilaksa, ali samo ako je pravovremena (od 14. tjedna trudnoće). Za intrahepatičku holestazu u trudnoći dobro je poznato da „voli“ rekurirati u sljedećim trudnoćama, kada se obično javlja ranije i u težem kliničkom obliku. Žene s Rh-izoimunizacijom treba savjetovati o kontrolama već u ranoj trudnoći, te metodama nadzora fetalne ugroženosti kasnije tijekom trudnoće.
Prekoncepcijska skrb potrebna je ženama s kroničnim nefrološkim, neurološkim, kardiovaskularnim, plućnim, endokrinološkim i autoimunim bolestima, onima koje se liječe od maligne bolesti, te transplantiranim osobama. Pacijentice s nefrološkim bolestima naginju hipertenziji i nakalemljenim hipertenzivnim poremećajima u trudnoći, anemiji (supstitucija željezom), uroinfekcijama i renalnoj insuficijenciji. Prije trudnoće treba procijeniti funkciju bubrega i sterilnost urina, te liječiti bakteriuriju. Posebno su, međutim, ozbiljni slučajevi koji zahtjevaju hemodijalizu, pa bi takvim ženama trebalo savjetovati da se ne odlučuju na trudnoću prije eventualne transplanatcije bubrega. Ženama koje pate od anemije, trebalo bi „popraviti“ krvnu sliku prije trudnoće. Kardiovaskularne i plućne kronične bolesti (srčane greške, kardiomiopatije, poremećaji ritma, cistična fibroza, …) su s jedne strane opasne za same organe, jer se tim organima može dodatno pogoršati funkcija zbog novih zahtjeva i opterećenja u trudnoći, ali s druge strane, bolesti mogu opteretiti i komplicirati tijek i ishod trudnoće oslabljenom oksigenacijom majčine krvi. Žene koje boluju od epilepsije, trebale bi se prije trudnoće konzultirati s neurologom i ginekologom i ako stanje bolesti dozvoljava, trebale bi prijeći na monoterapiju (jedan antiepileptik), smanjiti dozu lijeka na najmanju moguću, te uz antiepileptik redovito uzimati folnu kiselinu. Greška bi bila prestati uzimati neophodnu antiepileptičku terapiju i riskirati iznenadne epileptičke napade, opasne za trudnicu i njezinu trudnoću. Od kroničnih endokrinih bolesti, najpoznatiji primjer je šećerna bolest tip 2 i tip 1. Sva istraživanja potvrđuju presudnu važnost normoglikemije neposredno prije trudnoće, u vrlo ranoj trudnoći i tijekom trudnoće. Žene koje uzimaju peroralne antidijabetike, morale bi prijeći na inzulinsku terapiju, a one koje su već bile na inzulinu, trebat će korekciju broja i količine lijeka. Žene kojima se prethodna trudnoća komplicirala GDM-om, imaju najmanje 30%-tni rizik za razvoj iste komplikacije u narednoj trudnoći. Ženama koje boluju od malignih bolesti, trebalo bi savjetovati da „izbjegavaju“ trudnoću dok traje liječenje i još 1-2 godine nakon liječenja (ovisno o vrsti maligne bolesti). Poseban rizik za razvitak ploda predstavljaju citostatici koje bi bilo dobro izbjeći ili barem reducirati njihovu dozu tijekom procesa implantacije i početne trudnoće.
Transplantacija organa predstavlja, s jedne strane, opterećenje za tijek i ishod trudnoće, ali s druge strane, ženama upravo spomenuta transplantacija zbog prethodnog konačnog zatajenja organa omogućuje realne izglede da uopće zatrudne i uspješno iznesu trudnoću. Prije trudnoće neophodna je konzultacija s odgovarajućim specijalistima zbog procjene funkcije transplantiranog organa i ev. redukcije doza imunosupresivnih lijekova. U skupini trudnica s transplantiranim organom najčešće su one s transplantiranim bubregom, dok su rijetke one s transplantiranom jetrom ili transplantacijom srca. Žene s bolestima metabolizma (npr. fenilketonurija, intolerancija na gluten, …) treba savjetovati da se strogo pridržavaju dijete prije i tijekom trudnoće, a one koje boluju od autoimunih bolesti (npr. kolagenoze, artritisi, …) morale bi biti u remisiji najmanje šest mjeseci prije trudnoće, kako bi sebi povećale izglede na konačan uspjeh. Žene na peroralnim antikoagulansima zbog tromboembolijskih incidenata treba uputiti da prije trudnoće svoju uobičajenu profilaksu zamijene niskomolekularnim heparinom.
Prekoncepcijski stručni savjet trebaju parovi s prethodno pobačenim malformiranim plodom ili rođenim malformiranim djetetom zbog procjene rizika od ponavljanja (za neke malformacije tipa defekata neuralne cijevi i srčanih grešaka bit će korisno preventivno uzimati dovoljne količine folne kiseline), zatim parovi s prethodno pobačenim plodom ili rođenim djetetom s kromosomopatijom, parovi s kromosomskim aberacijama (npr. translokacije, delecije, inverzije, …) i žene starije životne dobi s aspekta reprodukcije , koje imaju povećan rizik za trisomije. Prije trudnoće bilo bi dobro provjeriti imuniziranost osobe (prokuženost) na neke virusne bolesti (rubelu, varičele, CMV, …) i konačno, sve bi trebalo upozoriti na dobrobiti zdravog načina života (prehrana, fizička aktivnost, …) i izbjegavanja (prestanka) konzumacije alkohola, duhana, droga i štetnih lijekova. Pritom bi trebalo imati na umu rezultate recentnih istraživanja (PHIME projekt) prehrambenih navika trudnica mediteranskih zemalja i utjecaj na tijek i ishod trudnoća, koji su pokazali da naše trudnice naginju sideropeničnoj anemiji, nedostatku folne kiseline, joda i D-vitamina. Posjet stomatologu, prema potrebi, trebao bi također postati uobičajen dio prekoncepcijske skrbi.
Prije svake trudnoće, a nakon opisanih prekoncepcijskih savjeta onima kojima su bili potrebni, treba provjeriti još i nalaz citološkog brisa cerviksa i vagine, tzv. PAPA testa, odnosno uzeti spomenuti bris, ako nalaz nije učinjen zadnjih godinu dana. U slučaju abnormalnog nalaza potrebne su kontrole i/ili liječenje, te odluka o trudnoći nakon potpune sanacije promjena.







Prof. dr. sc. Oleg Petrović
Antenatalna skrb predstavlja organizirani sustav zaštite materinstva, odnosno žena prije, tijekom i neposredno nakon trudnoće u nekoj državi, regiji ili zdravstvenoj ustanovi. Skrb se sastoji od potpunog obuhvata svih trudnica dovoljnim brojem kvalitetnih antenatalnih pregleda (9-10 pregleda), od kojih su neki ključni. Već pri prvom kontaktu s trudnicom u ranoj trudnoći treba na temelju čimbenika rizika probrati ugrožene trudnoće (njih je između 15-20%) kojima će trebati i ciljana antenatalna skrb.
Temeljni cilj antenatalne skrbi je prosvjećivanjem, edukacijom i nizom medicinskih mjera i aktivnosti, prije i tijekom trudnoće, prevenirati, otkrivati i liječiti komplikacije trudnoće i osigurati normalan razvitak i rast ploda, te tako poboljšati perinatalni mortalitet i morbiditet. To je, zapravo, stalna svakodnevna “borba” za redukciju / eliminaciju najvećih perinatoloških problema: prijevremenog poroda i komplikacija nedonošenosti, fetalnih malformacija i kromosomopatija, perinatalnih infekcija, fetalne hipoksije i asfiksije i perinatalnih trauma. Kvalitetan antenatalni nadzor mora obuhvatiti prekoncepcijsku i postkoncepcijsku skrb.
Nakon anamnestičke, laboratorijske ili ultrazvučne potvrde trudnoće, dakle, u okviru postkoncepcijske skrbi, prvi ginekološki pregled treba obaviti u prvom tromjesečju, od 8. do 13. tjedna trudnoće, a idući pregledi slijede u mjesečnim razmacima, u 16., 20., 24., 28. i 32. tjednu trudnoće, zatim u 35. tjednu, pa u dvotjednim intervalima (u 37. i 39. tjednu), kada se povećava vrsta i opseg pretraga (vanjska opstetrička pretraga, bakteriološke analize, …). Opstetrički pregled u očekivanom terminu poroda preporučuje se izvršiti u ustanovi sekundarne zdravstvene zaštite (bolnice, klinike).
Kod svakog takvog pregleda obvezno se mjeri tjelesna težina trudnice i određuje prirast težine u odnosu na početnu težinu, mjeri se krvni tlak i provjerava prisutnost bjelančevina u urinu, dok kardiotokografskim (CTG) uređajem ili auskultacijom treba potvrditi otkucaje fetalnoga srca. Od rutinskih laboratorijskih nalaza važno je odrediti krvnu grupu (KG), Rh faktor, iregularna antitijela (IRA), kompletnu krvnu sliku (KKS), biokemijske nalaze, urin sa sedimentom (prema potrebi urinokulturu), tireostimulirajući hormon (TSH) i serološke testove na pojedine uzročnike infekcije (TORCH).
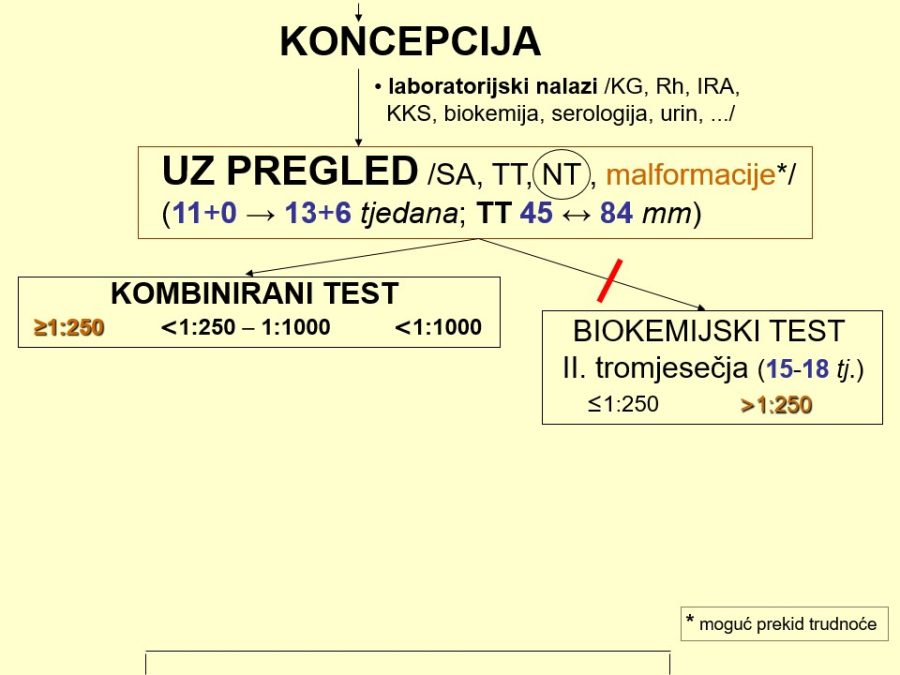
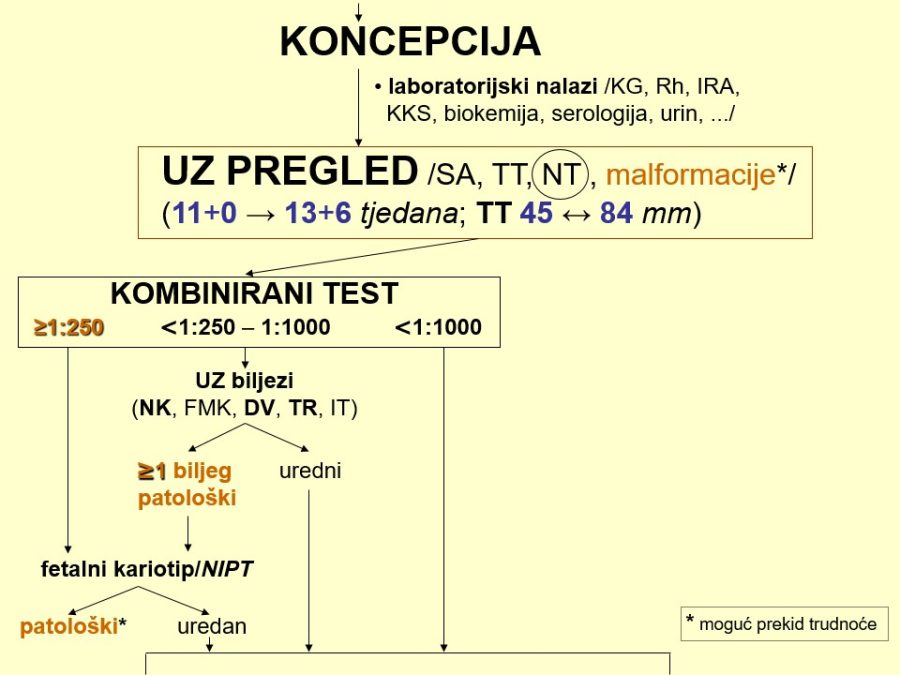
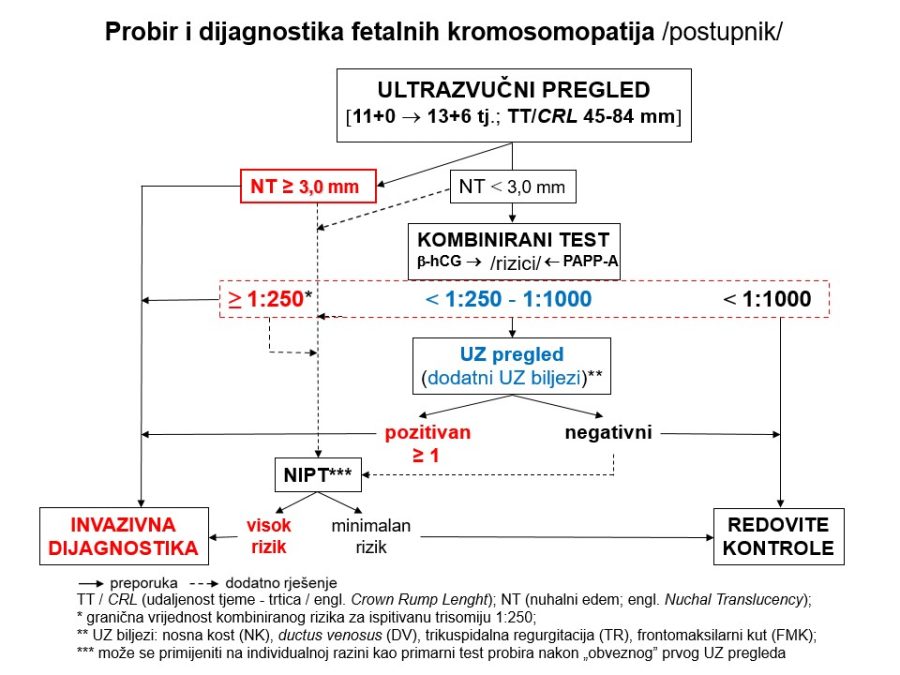
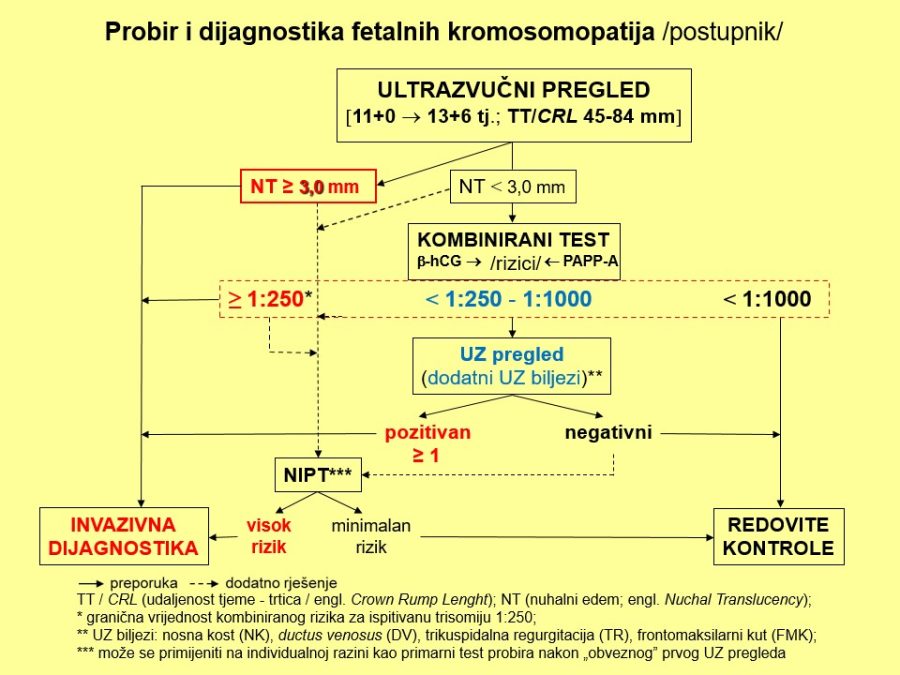
Već u prvom tromjesečju treba na temelju čimbenika rizika (anamneza, maternalne karakteristike, NT, free β-hCG, PAPP-A, PlGF, ductus venosus, srednji arterijski tlak, PI uterine arterije, …) probrati ugrožene trudnoće (njih je između 15-20%) kojima će trebati i ciljana antenatalna skrb. Važni su probiri na kromosomopatije (preciznije, trisomije), gestacijske poremećaje kao posljedicu patološke placentacije (preeklampsija, spontani pobačaji, zastoj fetalnoga rasta, fetalna smrt), gestacijski dijabetes, prijevremeni porod i hipotireozu. Na kraju, ali nikako manje važno, treba misliti na moguće prisustvo teških malformacija (npr. defekti neuralne cijevi, evisceracije, skeletne malformacije, …), što se može dijagnosticirati ili otkloniti pozornim ultrazvučnim pregledom (tzv. mini anomaly
scan).
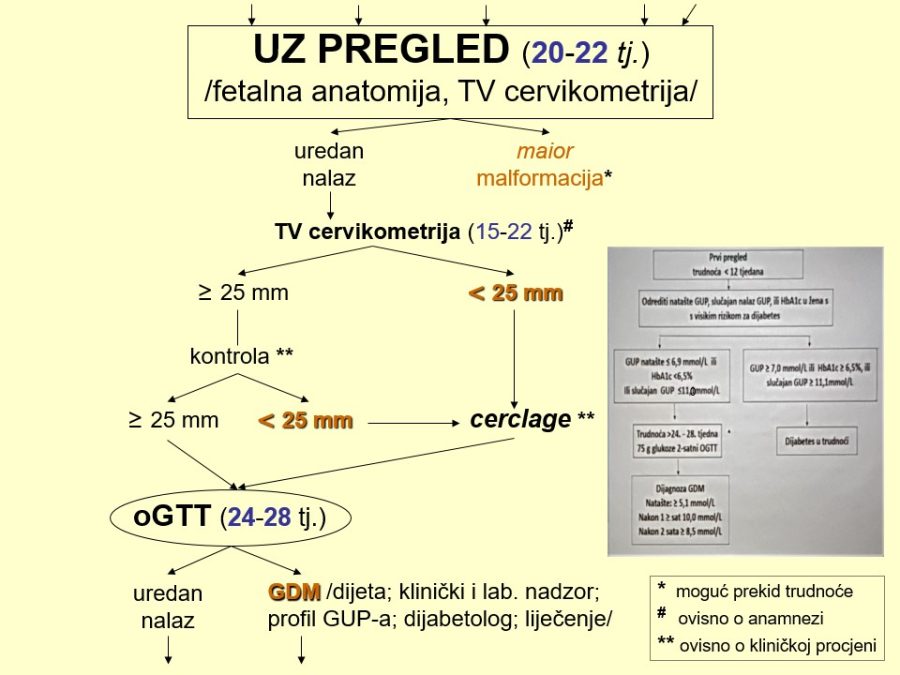
Kronološki gledano, prvi ključan pregled je ultrazvučni pregled krajem prvoga tromjesečja, točnije između navršenog 11. tjedna (11+0), a prije navršenog 14. tjedna trudnoće (13+6), kad je udaljenost tjeme-trtica (TT) između 45mm i 84mm. Osim klasične provjere srčanog rada, gestacijske dobi i fetalne anatomije, temeljni cilj pregleda su ultrazvučni (UZ) biljezi ili markeri kromosomopatija, prvenstveno nuhalni edem (NT) 1kao dio kombiniranog probirnog testa (KPT), nosna kost, protok krvi kroz ductus venosus i trikuspidalno ušće fetalnoga srca.
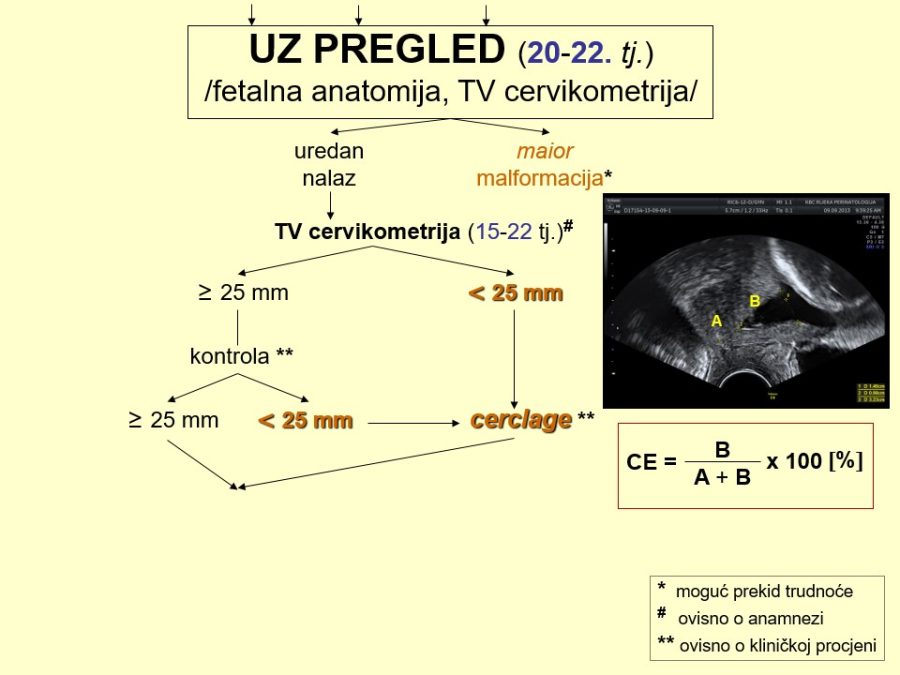
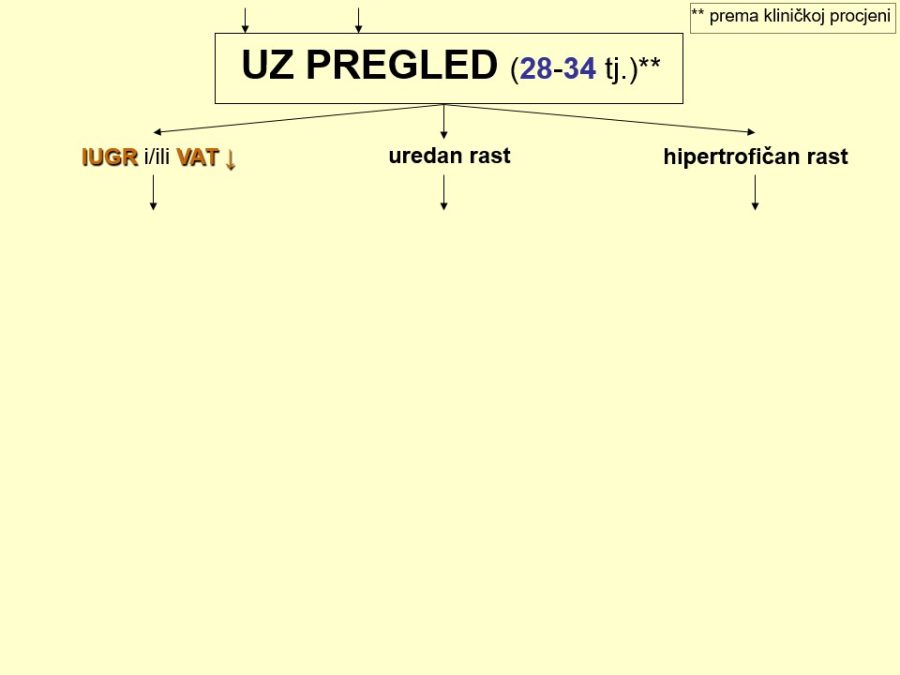
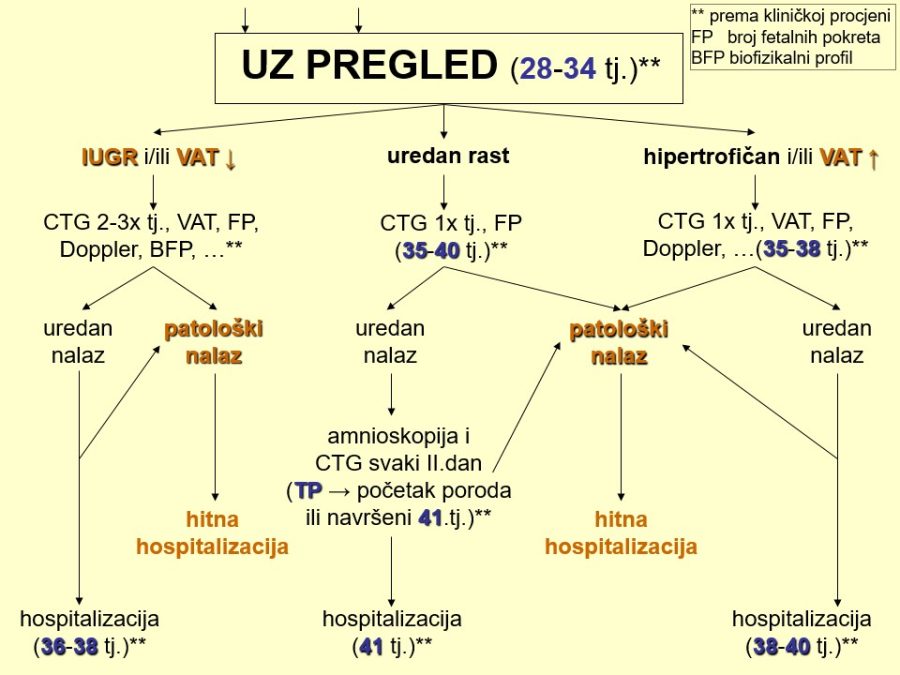
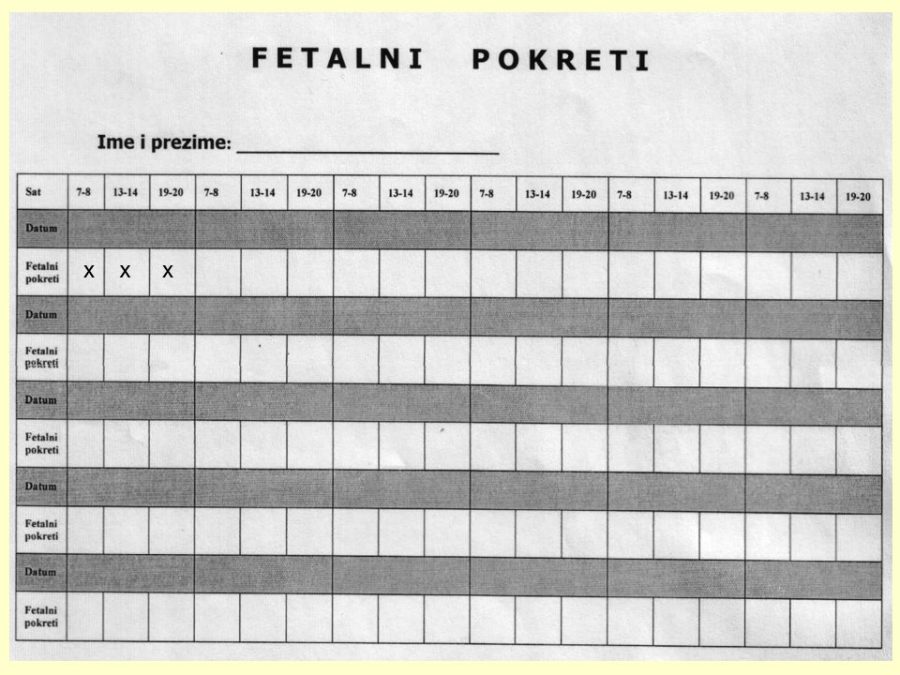
Dio stručnih preporuka za nadzor trudnoća u kasnom drugom tromjesečju prikazan je u obliku postupnika ili algoritma pretraga odnosno testova za procjenu fetalnog rasta i kondicije. Predloženi postupnik nije služben odnosno prihvaćen od stručnog društva. Postupnici se mogu kreirati tako da daju više ili manje sigurnosti u ocjeni stanja fetusa. Veći broj pretraga i njihova veća učestalost primjene trebali bi, u pravilu, dati više sigurnosti u evaluaciji fetalnog stanja i obratno. Ovaj predloženi postupnik jedan je od onih koji daju veću sigurnost, ali pritom se ne smije pretjerati s brojem i opsegom pretraga, jer se time povećavaju troškovi i nepotrebno, fizički i psihički, opterećuju trudnice i medicinsko osoblje. Gotovo svako stručno opstetričko društvo pojedine zemlje ima neke posebnosti u preporukama za nadzor trudnoća, pa se međusobno više ili manje razlikuju.










Autor: Oleg Petrović