Urođene srčane grješke (eng. congenital heart disease – CHD) su među najčešćim fetalnim malformacijama i javljaju se u 8-10/1000 novorođenčadi, od čega su 3-4 teški srčani defekti koji zahtjevaju intenzivan prenatalni nadzor i planiranje rađanja u centrima koji omogućuju preciznu dijagnostiku, kvalitetno praćenje i planirano operacijsko liječenje.
Premda su poznati mnogi rizični čimbenici koji povećavaju izglede za nastanak urođenih srčanih grješaka, najveći broj slučajeva fetalnih srčanih grješaka javlja se u obiteljima bez poznatih rizika, zbog čega postoji potreba za učinkovitim, neselektivnim prenatalnim probirom u svim trudnoćama. Probir na strukturne srčane poremećaje treba provoditi prigodom rutinske evaluacije cjelovite fetalne anatomije, s kojim se započinje već u prvom tromjesečju trudnoće (tzv. mini anomaly scan tijekom 11-14 tjedana). Tako je moguće u optimalnim uvjetima, koristeći pojedine ultrazvučne biljege ili markere (nuhalni edem, protok kroz ductus venosus, protok kroz trikuspidalno ušće, os srca ili axis cordis) i tehnike pregleda srca i velikih srčanih krvnih žila (color Doppler, 3D UZ, 4D UZ, STIC, slow flow) otkriti i do 40-50% slučajeva fetalnih srčanih grješaka.
Sljedeći ultrazvučni pregled struktrure i funkcije srca obavlja se u drugom tromjesečju trudnoće (18-22 tjedna) u okviru već spomenutog ultrazvučnog pregleda cjelokupne fetalne anatomije (tzv. anomaly scan). Ultrazvuk srca ili fetalna ehokardiografija predstavlja detaljnu analizu srčane anatomije po segmentima (situs organa, orijentacija vrška srca, prikaz četiri srčane šupljine ili komore, srčane pregrade između klijetki odnosno pretklijetki, izlazni segementi iz lijeve i desne klijetke, utok plućnih vena u lijevu pretklijetku, utok gornje i donje šuplje vene u desnu pretklijetku, duktalni i aortalni luk, velike krvne žile srca /aorta i truncus pulmonalis/ u visini timusa odnosno dušnika ili traheje /prikaz tri krvne žile ili three vessel view). Fetalnu ehokardiografiju provode educirani (sup)specijalisti fetalne medicine i pedijatrijske kardiologije, za što je potrebna sofisticirana dijagnostička oprema i tehnika.
Indikacije za ciljanu fetalnu ehokardiografiju mogu se podijeliti na fetalne, maternalne i indikacije zbog opterećene obiteljske anamneze. Od važnijih fetalnih indikacija treba spomenuti pozitivan ultrazvučni probir iz prvoga ili drugoga tromjesečja trudnoće, poremećaje srčanog ritma, imunološki i neimunološki fetalni hidrops, pridružene fetalne malformacije, zastoj fetalnoga rasta, višeplodnu trudnoću iz IVF postupaka (medicinski pomognuta oplodnja), oligohidramnij i polihidramanij. Od strane majke navode se preegzistirajuća šećerna bolest, epilepsija, kolagenoze s pozitivnim SS-A i SS-B antitijelima, hipertireoza, hipertermija u ranoj trudnoći, fenilketonurija, starija životna dob trudnice, uzimanje kronične terapije (antiepileptici, retinoidi i retinoična kiselina, oralna hormonska kontracepcija u trudnoći, …), konzumacija alkohola i droga. Od indikacija iz obiteljske anamneze treba izdvojiti postojanje urođene srčane grješke kod roditelja i rođenje djeteta s kromosomskim poremećajem i/ili srčanom grješkom).
Fetalna ehokardiografija je najbolja dijagnostička metoda za detekciju srčanih grješaka i drugih srčanih poremećaja u nerođenog djeteta, a njezina učinkovitost odnosno detekcijska osjetljivost najviše ovisi o kvaliteti liječnika-pretraživača i mogućnostima dijagnostičke opreme. U našoj ordinaciji provodi se ultrazvučna evaluacija fetalne anatomije i dijagnostika fetalnih malformacija, pa tako i urođenih srčanih grješaka, tijekom prvoga i drugoga tromjesečja trudnoće još od 2001. godine. primjenom visoko sofisticirane ultrazvučne tehnologije i metoda (2D, 3D i 4D ultrazvuk, Color i Power Doppler, STIC, M-mode, tomografski prikaz – TUI, Slow flow).







Prof. dr. sc. Oleg Petrović
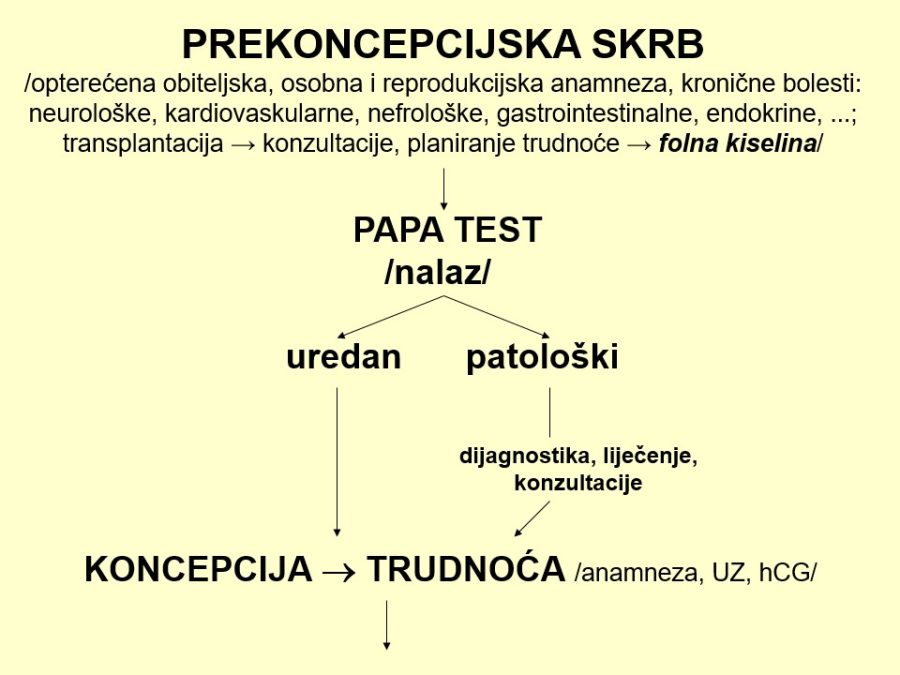
Antenatalna skrb predstavlja organizirani sustav zaštite materinstva, odnosno žena prije, tijekom i neposredno nakon trudnoće u nekoj državi, regiji ili zdravstvenoj ustanovi. Skrb se sastoji od potpunog obuhvata svih trudnica dovoljnim brojem kvalitetnih antenatalnih pregleda (9-10 pregleda), od kojih su neki ključni. Već pri prvom kontaktu s trudnicom u ranoj trudnoći treba na temelju čimbenika rizika probrati ugrožene trudnoće (njih je između 15-20%) kojima će trebati i ciljana antenatalna skrb.
Temeljni cilj antenatalne skrbi je prosvjećivanjem, edukacijom i nizom medicinskih mjera i aktivnosti, prije i tijekom trudnoće, prevenirati, otkrivati i liječiti komplikacije trudnoće i osigurati normalan razvitak i rast ploda, te tako poboljšati perinatalni mortalitet i morbiditet. To je, zapravo, stalna svakodnevna “borba” za redukciju / eliminaciju najvećih perinatoloških problema: prijevremenog poroda i komplikacija nedonošenosti, fetalnih malformacija i kromosomopatija, perinatalnih infekcija, fetalne hipoksije i asfiksije i perinatalnih trauma. Kvalitetan antenatalni nadzor mora obuhvatiti prekoncepcijsku i postkoncepcijsku skrb.
Nakon anamnestičke, laboratorijske ili ultrazvučne potvrde trudnoće, dakle, u okviru postkoncepcijske skrbi, prvi ginekološki pregled treba obaviti u prvom tromjesečju, od 8. do 13. tjedna trudnoće, a idući pregledi slijede u mjesečnim razmacima, u 16., 20., 24., 28. i 32. tjednu trudnoće, zatim u 35. tjednu, pa u dvotjednim intervalima (u 37. i 39. tjednu), kada se povećava vrsta i opseg pretraga (vanjska opstetrička pretraga, bakteriološke analize, …). Opstetrički pregled u očekivanom terminu poroda preporučuje se izvršiti u ustanovi sekundarne zdravstvene zaštite (bolnice, klinike).
Kod svakog takvog pregleda obvezno se mjeri tjelesna težina trudnice i određuje prirast težine u odnosu na početnu težinu, mjeri se krvni tlak i provjerava prisutnost bjelančevina u urinu, dok kardiotokografskim (CTG) uređajem ili auskultacijom treba potvrditi otkucaje fetalnoga srca. Od rutinskih laboratorijskih nalaza važno je odrediti krvnu grupu (KG), Rh faktor, iregularna antitijela (IRA), kompletnu krvnu sliku (KKS), biokemijske nalaze, urin sa sedimentom (prema potrebi urinokulturu), tireostimulirajući hormon (TSH) i serološke testove na pojedine uzročnike infekcije (TORCH).
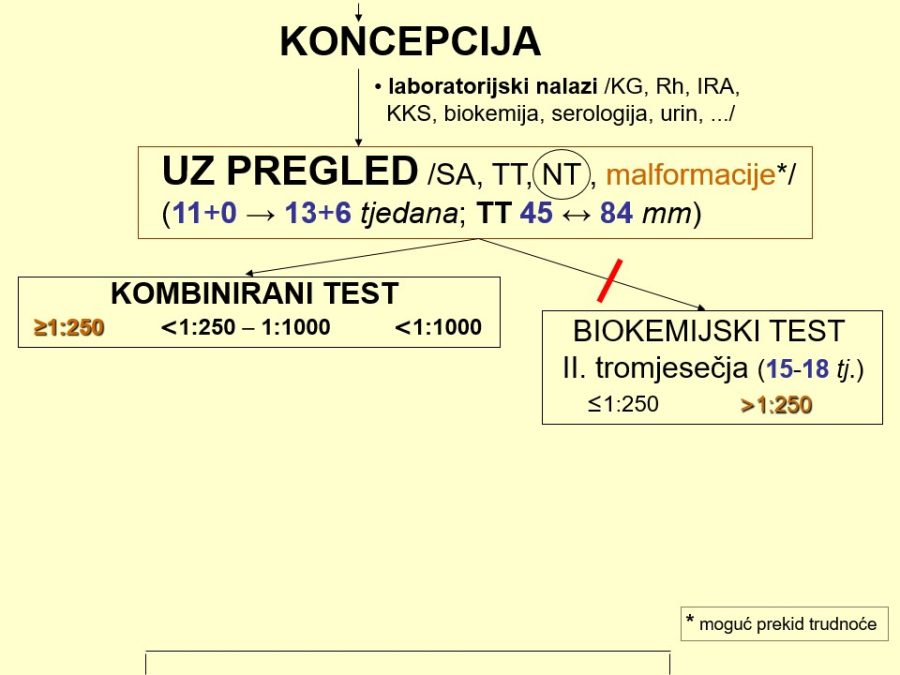
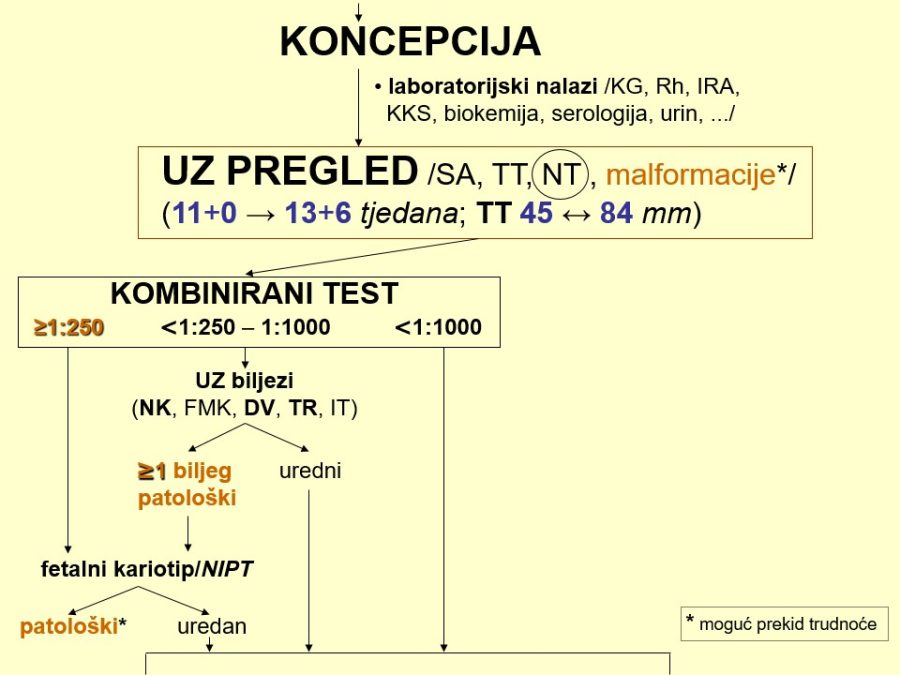
Već u prvom tromjesečju treba na temelju čimbenika rizika (anamneza, maternalne karakteristike, NT, free β-hCG, PAPP-A, PlGF, ductus venosus, srednji arterijski tlak, PI uterine arterije, …) probrati ugrožene trudnoće (njih je između 15-20%) kojima će trebati i ciljana antenatalna skrb. Važni su probiri na kromosomopatije (preciznije, trisomije), gestacijske poremećaje kao posljedicu patološke placentacije (preeklampsija, spontani pobačaji, zastoj fetalnoga rasta, fetalna smrt), gestacijski dijabetes, prijevremeni porod i hipotireozu. Na kraju, ali nikako manje važno, treba misliti na moguće prisustvo teških malformacija (npr. defekti neuralne cijevi, evisceracije, skeletne malformacije, …), što se može dijagnosticirati ili otkloniti pozornim ultrazvučnim pregledom (tzv. mini anomaly
scan).
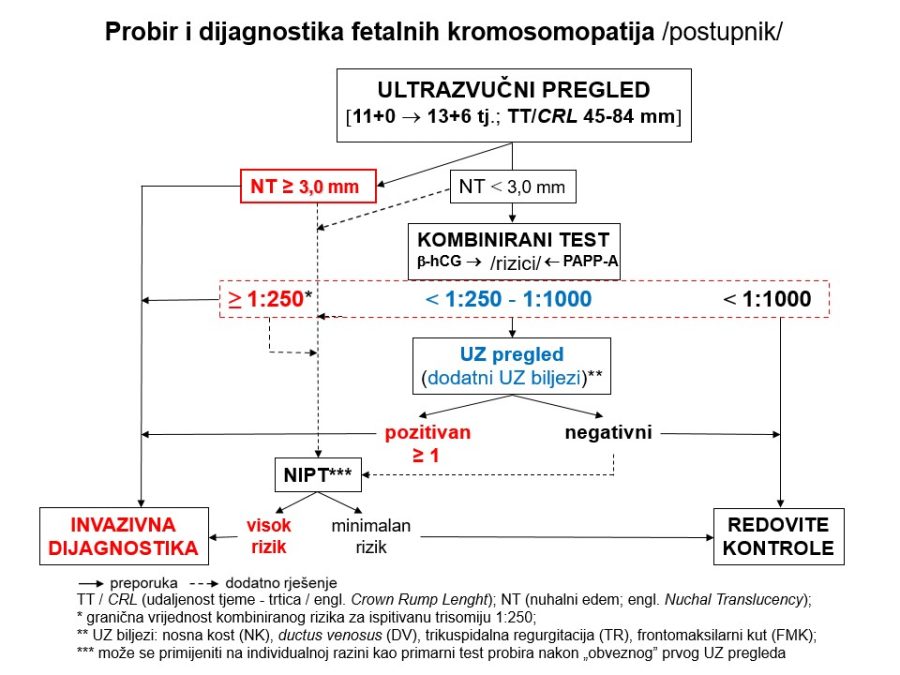
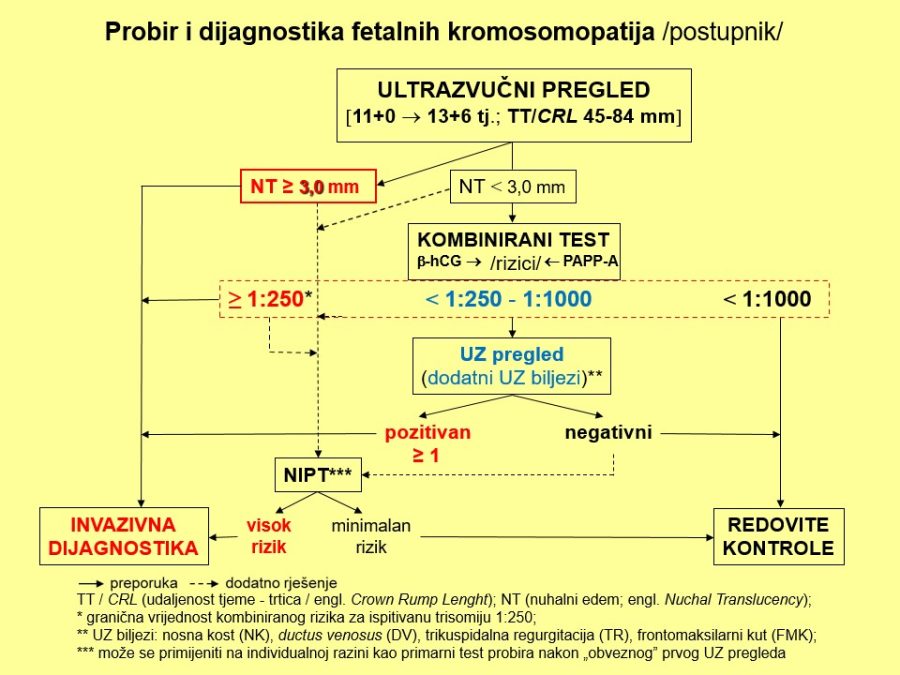
Kronološki gledano, prvi ključan pregled je ultrazvučni pregled krajem prvoga tromjesečja, točnije između navršenog 11. tjedna (11+0), a prije navršenog 14. tjedna trudnoće (13+6), kad je udaljenost tjeme-trtica (TT) između 45mm i 84mm. Osim klasične provjere srčanog rada, gestacijske dobi i fetalne anatomije, temeljni cilj pregleda su ultrazvučni (UZ) biljezi ili markeri kromosomopatija, prvenstveno nuhalni edem (NT) 1kao dio kombiniranog probirnog testa (KPT), nosna kost, protok krvi kroz ductus venosus i trikuspidalno ušće fetalnoga srca.
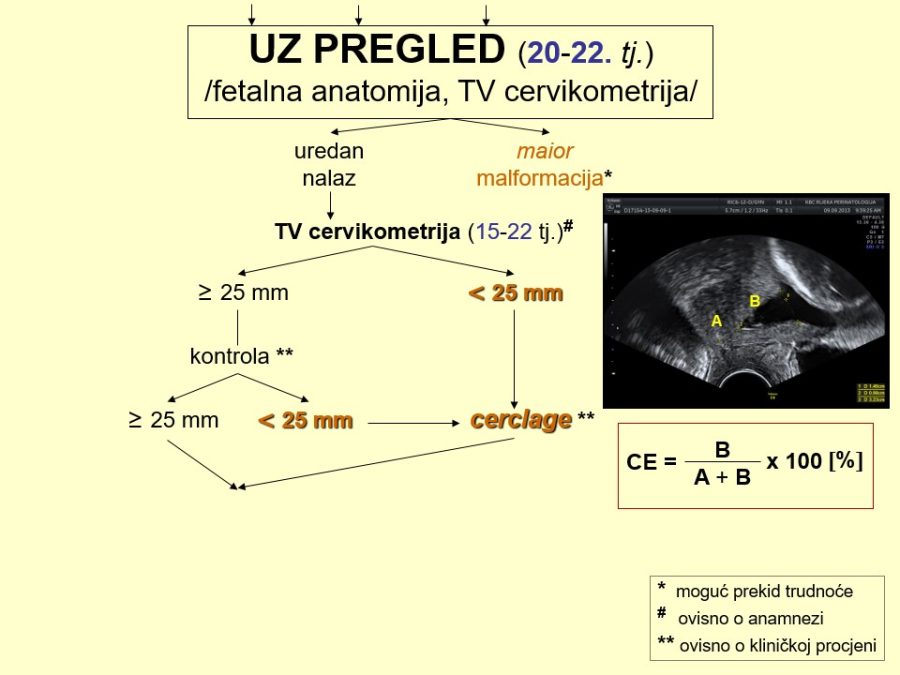
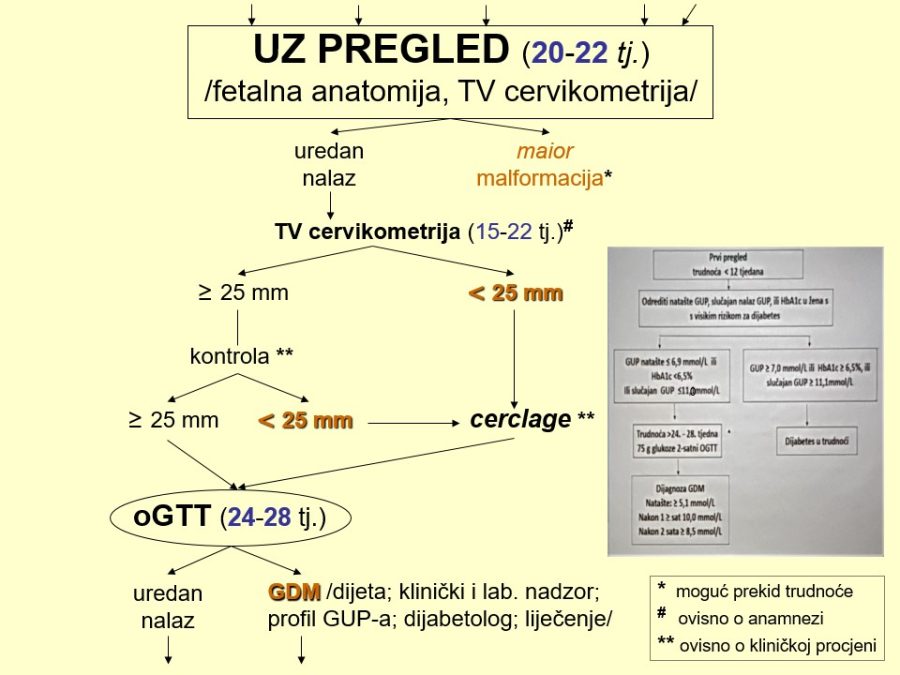
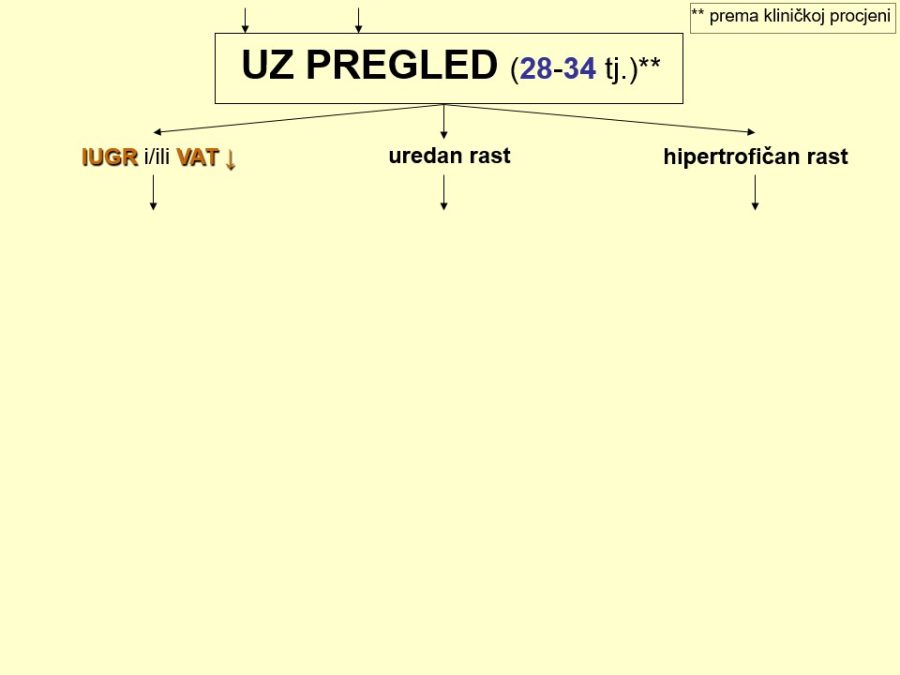
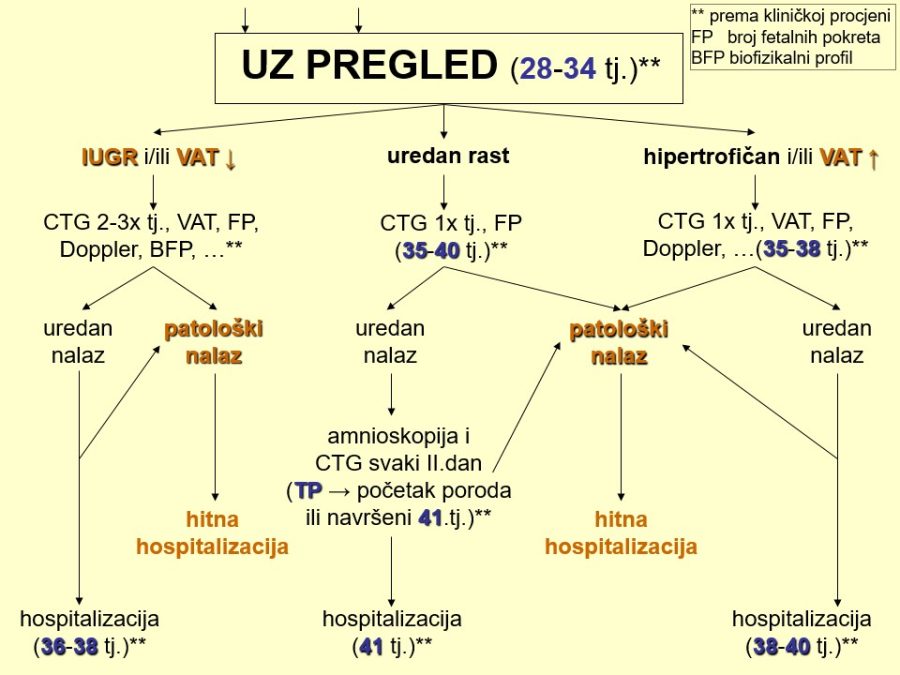
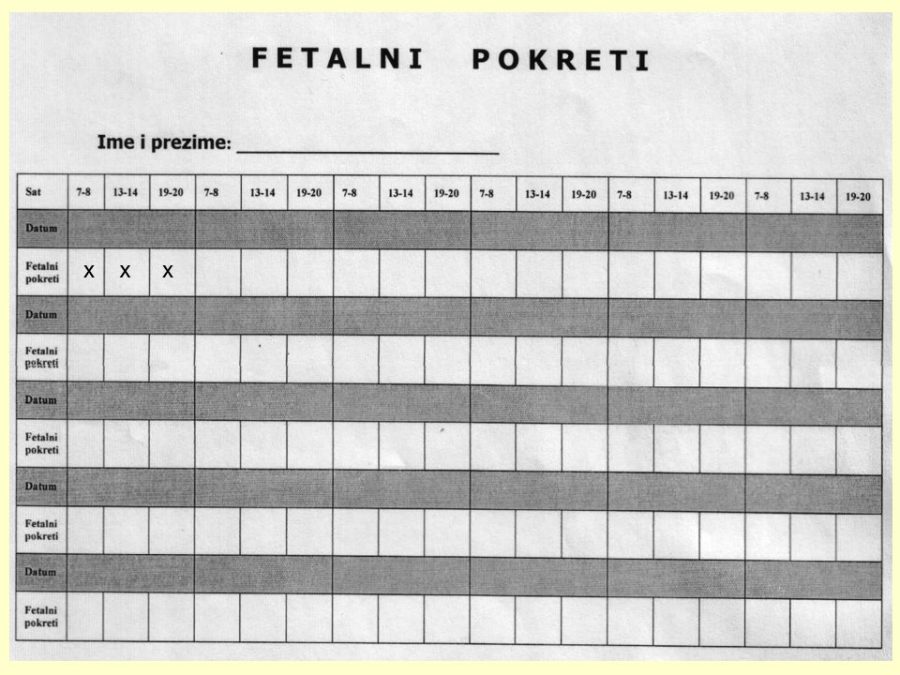
Dio stručnih preporuka za nadzor trudnoća u kasnom drugom tromjesečju prikazan je u obliku postupnika ili algoritma pretraga odnosno testova za procjenu fetalnog rasta i kondicije. Predloženi postupnik nije služben odnosno prihvaćen od stručnog društva. Postupnici se mogu kreirati tako da daju više ili manje sigurnosti u ocjeni stanja fetusa. Veći broj pretraga i njihova veća učestalost primjene trebali bi, u pravilu, dati više sigurnosti u evaluaciji fetalnog stanja i obratno. Ovaj predloženi postupnik jedan je od onih koji daju veću sigurnost, ali pritom se ne smije pretjerati s brojem i opsegom pretraga, jer se time povećavaju troškovi i nepotrebno, fizički i psihički, opterećuju trudnice i medicinsko osoblje. Gotovo svako stručno opstetričko društvo pojedine zemlje ima neke posebnosti u preporukama za nadzor trudnoća, pa se međusobno više ili manje razlikuju.










Autor: Oleg Petrović