Indukcija poroda (lat. Inductio partus) predstavlja suvremeni opstetrički postupak kojim se na stručan način izaziva ili započinje vaginalni porod, s konačnom idejom završetka visoke ili kasne, a najčešće (poslije)terminske trudnoće. Radi se, dakle, o programiranoj i planiranoj medicinskoj radnji s namjerom izazivanja trudova i okončanja trudnoće. Uspješnost spomenutih postupaka vrlo je visoka i danas se kreće iznad 90%. Temeljni cilj indukcije poroda je aktivan i preventivan pristup trudnoći i porodu s ciljem prevencije ili redukcije perinatalnog mortaliteta i morbiditeta, kako fetalnog, tako i maternalnog. Iz pojedinih indikacija za indukciju poroda proizlaze drugi pojedinačni ciljevi (poput npr. uspješnog vaginalnog poroda u dnevnoj smjeni, tijekom radnog dijela tjedna i sl.), ali svi se oni mogu podvesti pod već spomenuti temeljni cilj, tj. da se izbjegne perinatalni mortalitet i/ili morbiditet. Premda su indukcije poroda preventivno-terapijskog karaktera (namjera je prevenirati fetalni/maternalni mortalitet, morbiditet i različita oštećenja, ali i omogućiti bolje uvjete liječenja novorođenčeta), prethodno je obvezno pojasniti trudnici i/ili članovima (naj)uže obitelji zdravstveno stanje njezine trudnoće i dobiti njezinu usmenu ili pisanu suglasnost za medicinsku intervenciju. Treba naglasiti da većina bolesti majke i sva patološka stanja trudnoće nakon poroda imaju puno povoljniji klinički tijek koji često vodi u ozdravljenje. Zato se trudnica ne treba a priori bojati indukcije poroda, već u razgovoru s liječnikom treba zatražiti da joj se prije njezine suglasnosti pojasne okolnosti koje su dovele do prijedloga za indukciju poroda i razlog(zi) za spomenutu medicinsku intervenciju. Potpuno je krivo dosta uvriježeno mišljenje u laika da su inducirani trudovi „nekakvi“ umjetni trudovi posebno velike jačine i bolnosti. Sa stručnog aspekta to je lažan i neodrživ „mit“, jer se postupcima indukcije poroda samo započinje tzv. senzibilizacija i aktivacija mišića maternice (miometrija) koji tada postaju spremni nastaviti potpuno prirodan proces cikličkog pojavljivanje trudova, tj. aktivan tijek poroda.
Prije stručnih informacija o postupcima indukcije poroda potrebno je definirati razloge odnosne indikacije za njihovu kliničku primjenu. Prvu skupinu indikacija za indukciju poroda predstavljaju medicinske indikacije koje se još mogu nazvati striktne, stroge ili terapijske indikacije. Indukcija poroda zbog medicinske indikacije može se zato smatrati terapijskom, prisilnom ili indiciranom indukcijom (lat. Partus inductus indicatus). Naime, ta medicinska indikacija na neki način „prisiljava“ nas stručnjake na akciju, kako bi izbjegli nepovoljan ishod trudnoće. U drugoj skupini su medicinsko – preventivne indikacije, u trećoj socijalne, a indikacije mogu biti i kombinirane, tj. mogu se kombinirati između pojedinih skupina, najčešće između druge i treće spomenute skupine indikacija.
Medicinske indikacije su različita patološka stanja ili komplikacije trudnoće i bolesti majke, koje izravno ugrožavaju fetus, nerijetko i samu majku, ali to mogu biti i različite bolesti fetusa. Medicinske indikacije su stanja visokog rizika s poznatom, očekivano i uobičajeno visokom stopom komplikacija, pa i onih najtežih, koje mogu rezultirati smrtnim ishodom, prvenstveno fetalnim. Primjer spomenutih indikacija su hipertenzivni poremećaji u trudnoći (preeklampsija / eklampsija), HELLP sindrom, primarni i sekundarni antifosfolipidni sindrom, kronična placentarna insuficijencija (nutritivna, respiracijska) sa zastojem fetalnoga rasta, neregulirani gestacijski dijabetes, Rh-senzibilizacija, intrahepatička holestaza u trudnoći, akutna masna infiltracija jetre u trudnoći, oligohidramnij, polihidramnij, prenošenost, trombofilija, bolesti majke s insuficijencijom organa (bubrega, jetre, srca), teška anemija, ciroza jetre, akutne virusne bolesti, teške infekcije, dijabetes ovisan o inzulinu, fetalni hidrops, fetalna opstruktivna uropatija, hidrocefalus, fetalna hipoksija (klasični znakovi: mekonijska plodova voda, patološki CTG zapis, pozitivan oksitocinski stress test, biofizikalni fetalni profil 4). Za razliku od nabrojenih indikacija, kasna fetalna smrt može ugroziti zdravlje i život majke, pa predstavlja posebnu indikaciju iz skupine medicinskih indikacija za intervenciju koja ne spašava fetus, već prevenira razvoj komplikacija u majke.
U medicinsko – preventivne indikacije spadaju različita stanja trudnice odnosno trudnoće koja su samo uvjetno patološka i rizična, ali koja ne ugrožavaju plod izravno, već štetne i neželjene zdravstvene posljedice za fetus mogu nastati kao rezultat slučajnih, nepredvidljivih i nesretnih okolnosti. Među spomenuta stanja mogu se ubrojiti dobro reguliran dijabetes, uključujući i gestacijski dijabetes, stanje nakon IVF+ET i dugogodišnjeg steriliteta, stanje nakon abrupcije posteljice ili kasne fetalne smrti u prethodnoj trudnoći, ovijenost pupkovine ili pravi čvor pupkovine, višeplodova trudnoća (osobito jednojajčani blizanci), zrelost posteljice III. stupnja, smanjena količina plodove vode bez oligohidramnija, placenta previja, smanjen broj fetalnih pokreta, veliko čedo, stara prvorotka, veći miom uterusa i druge. Medicinsko – preventivne indikacije opravdane su i prihvatljive gotovo u pravilu kod terminskih trudnoća (38 – 42 tjedna) i zbog sigurnih uvjeta indukcije, razvijenih mjera prevencije i pravovremenog rješavanja nastalih komplikacija (intenzivan nadzor fetusa, antibiotici, uterotonici, antikoagulansi, operacijske i anesteziološke tehnike, …).
Tzv. socijalne indikacije čine brojne druge i preostale indikacije koje se u pravilu ne moraju odnositi na zdravstveno stanje majke ili ploda. Radi se o želji za dovršenjem posve urednih terminskih trudnoća bez poznatog zdravstvenog rizika za fetus ili majku. Ponekad se u takvim slučajevima kao razlog za indukciju poroda u medicinskoj dokumentaciji navode indikacije iz druge ili čak iz prve skupine indikacija, iako one u stvarnosti ne postoje. Oni koji pribjegavaju indukciji poroda zbog socijalnih indikacija, često se boje neuspjeha indukcije i posljedičnih komplikacija te eventualne potrebe za naknadnim objašnjavanjem nepotrebne medicinske intervencije, pa razmišljaju da se tada lakše „opravdati“ ako su u dokumentaciji lažno navedene medicinske indikacije za poduzeti medicinski postupak. Socijalne indikacije poznate su već godinama zbog visoke uspješnosti i sigurnosti metoda indukcije. One uvažavaju vrlo liberalan stav prema razlozima za indukciju poroda i pravo na slobodan izbor mjesta i vremena za rađanje (na neki način i načina rađanja). Indikacije mogu biti od strane trudnice i njezine obitelji, njezinog liječnika, stručnog opstetričko-neonatološkog tima, ali je važno istaći da se u svim slučajevima, uz prethodan razgovor, treba tražiti pristanak trudnice prije samog postupka indukcije. U nekim svjetskim centrima ima 30-40% induciranih poroda s navedenim indikacijama. Ima, međutim, i dosta protivnika koji zagovaraju konzervativan i ekspektativan pristup, ističući neoboriv argument da je porod spontan i prirodan čin. U zaključku se može reći da indukciju poroda temeljem socijalnih indikacija ne treba zabranjivati, ali one ne bi smjele postati uobičajen i svakodnevni postupak bez kontrole. U ovoj skupini indikacija treba posebno poštivati pravila, uvjete i proceduru koja prethodi indukcijskom postupku (provjeriti gestacijsku dob, prema potrebi fetalnu zrelost, …), te individualno pristupati svakom pojedinom slučaju.
Pored indikacija koje su prvi korak prema indukciji poroda, potrebno je poznavati uvjete za indukciju poroda i kako se za njih pripremiti. Najprije i najvažnije je provjeriti podatak o trajanju trudnoće, tj. gestacijsku dob. Gestacijsku dob može se odrediti na temelju podatka o datumu zadnje menstruacije (Naegele-ovo pravilo: datum ZM + 7 dana – 3 mjeseca + godina dana = termin poroda) i datuma prvog micanja čeda (da bi se odredio termin poroda, točnom datumu prvog micanja čeda treba dodati 20 tjedana kod prvorotki, jer one obično osjete prvo micanje ploda oko sredine trudnoće, dok kod višerotki treba dodati 22 tjedna, jer one obično osjete prvo micanje svog čeda dva tjedna prije prvorotki), temeljem ultrazvučne biometrije i standardnih krivulja fetalnoga rasta, kliničkim pregledom (veličina gravidne maternice, tj. visina fundusa uterusa), te pomoću datuma tzv. oplođavajućeg koitusa (parovi koji su sigurni da se radilo o samo jednom spolnom snošaju u dužem vremenskom razdoblju, trebaju na datum tog koitusa dodati točno devet (9) mjeseci i tako odrediti termin poroda).
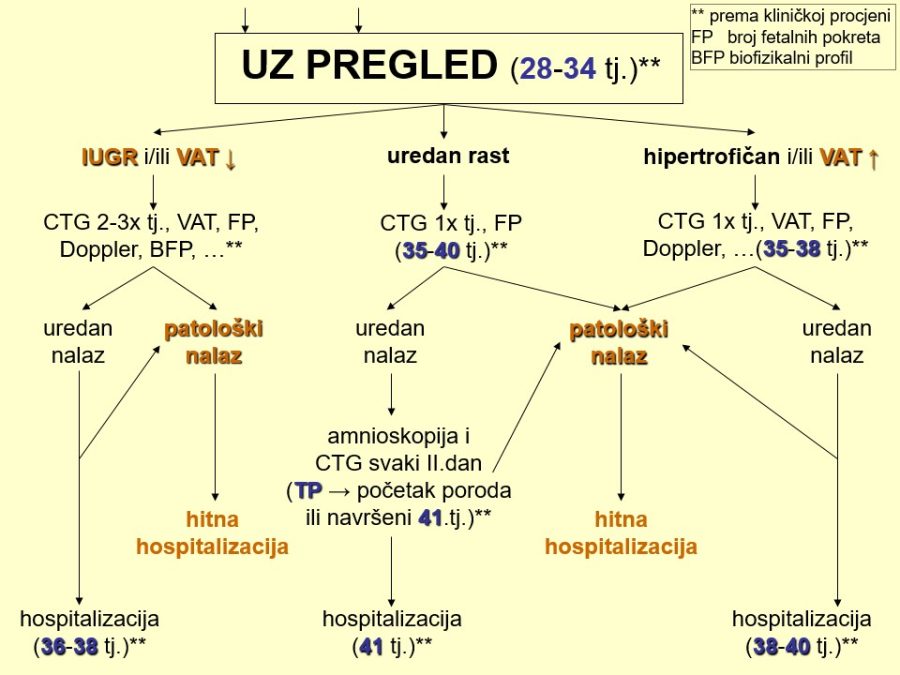
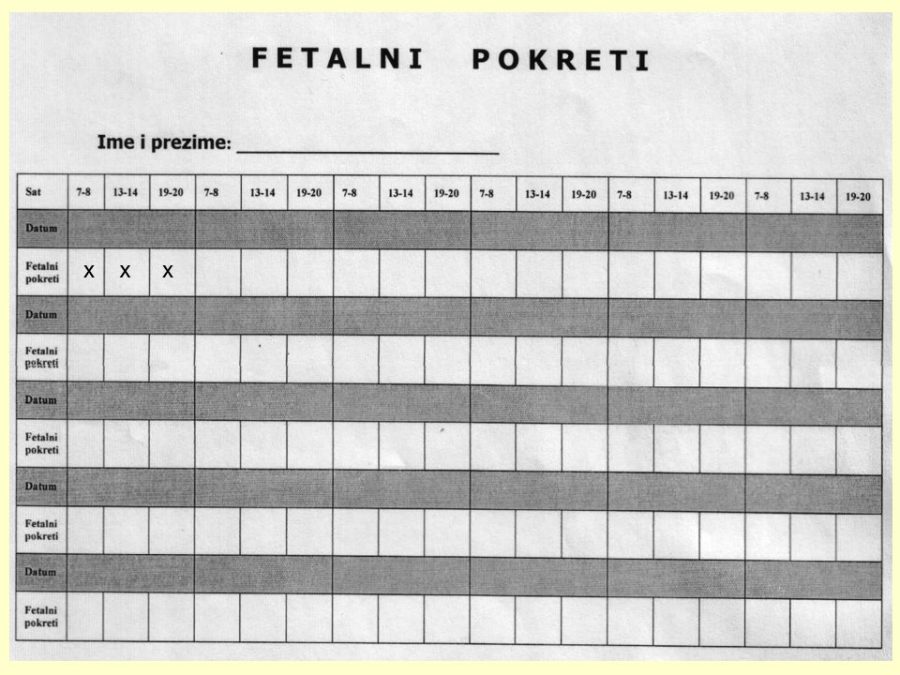
Drugi po redu važan preduvjet je provjera fetalnog stanja i, prema potrebi, fetalne zrelosti. Procjenu fetalnog stanja (kondicije) omogućavaju antenatalne metode poput brojanja fetalnih pokreta (tri puta dnevno po sat vremena, obično nakon obroka, trudnica u bočnom položaju, ≥10 fetalnih pokreta/sat), auskultacije (slušanje otkucaja čedinjeg srca pomoću opstetričke slušalice), kardiotokografskih metoda (CTG), biofizikalnog profila fetusa (BFP) kojim se analiziraju biofizikalne fetalne aktivnosti, količina plodove vode i stupanj zrelosti posteljice, zatim ultrazvučnih metoda (obojeni Doppler) i amnioskopije (endoskopska pretraga izgleda i boje plodove vode). Procjena fetalne, najčešće plućne, zrelosti potrebna je u kliničkim slučajevima kada se želi dovršiti trudnoću prije navršenog 37. tjedna zbog medicinske indikacije i ako se procijeni da se trudnoća može produžiti u slučaju nedovoljne fetalne zrelosti. Procjena fetalne zrelosti poželjna je i u slučajevima nejasne gestacijske dobi kad se trudnoća deklarira kao donošena na temelju podatka o datumu ZM, a postoji realna mogućnost da se možda radi o nedonošenoj trudnoći s <37 tjedana.
Nadalje, treba provjeriti zdravstveno stanje trudnice mjerenjem krvnog tlaka, testiranjem urina na bjelančevine, određivanjem relevantnih laboratorijskih nalaza (prema potrebi EKG, koagulogram, bakteriološki brisevi rodnice/cerviksa, UZ pregled, …). Provjeru reaktivnosti uterusa, tj. njegove sposobnosti da kontrakcijama reagira na oksitocinsku stimulaciju, može se izvršiti pomoću oksitocinskog stress testa (OST).
Tijekom pripreme za indukciju poroda nezaobilazna je procjena porodnog kanala i porodnog objekta. Veličina i izgled koštanog dijela porodnog kanala procjenjuju se vanjskom (inspekcija, menzuracija) i unutrašnjom opstetričkom pretragom. Nakon prethodno izmjerenih visine i težine trudnice, inspekcijom se procjenjuje konstitucija trudnice i pregledava lumbosakralni dio kralježnice i tzv. Michaelis-ov romb. Pravilan izgled tog romba na leđima ukazuje na pravilno građenu malu zdjelicu. U okviru menzuracije, Martin-ovim pelvimetrom mjere se vanjski promjeri zdjelice: distantia spinarum (25-26cm), cristarum (27-28cm) i trochanterica (31-32cm), te vanjska konjugata – conjugata externa Baudelocquei (minimalno 17cm). Na temelju opisanih podataka i specifične anamneze dobiva se ukupan dojam o izgledu (građi) i prostranosti porodnog kanala. Tako se vanjskom opstetričkom pretragom može posumnjati na nepravilnosti veličine i građe porodnog kanala. Nalaz vanjske pretrage treba provjeriti unutrašnjom opstetričkom pretragom, u okviru koje se pomoću prstiju unutarnje ruke i pelvimetra mjere unutarnji promjeri porodnog kanala – conjugata diagonalis (udaljenost od donjeg vanjskog ruba simfize do promontorija) i conjugata vera (kraća za 1,5-2cm), te conjugata vera obstetrica (najkraća udaljenost od najizbočenije točke na unutrašnjoj površini simfize do promontorija). Unutrašnjom pretragom mogu se identificirati i neke urođene promjene koštanog dijela male zdjelice (npr. egzostoze), stečeni poremećaji (npr. posttraumatski ili nakon upalnih bolesti kostiju zdjelice), ali i nepravilnosti mekog dijela porodnog kanala (tumori, adneksalne ciste, rigidne i ožiljkaste meke česti). Tumor koji se nalazi ispred predležeće fetalne česti naziva se tumor praevius (npr. miom, cista jajnika).
Procjena porodnog objekta (ploda) usmjerena je na procjenu veličine (mase), analizu strukture (anatomije) i kondicije, te definiranje njegovog položaja (lat. situs), namještaja ili pozicije (lat. positio), stava (lat. praesentatio) i držanja (lat. habitus). Arsenal antenatalnih metoda za spomenutu procjenu čine vanjska (inspekcija, menzuracija, palpacija, auskultacija) i unutarnja opstetrička pretraga, ultrazvučni pregled i metode za procjenu stanja fetusa. O veličini ploda može se orijentirati inspekcijom veličine trbuha. Procjena nije dovoljno precizna, budući se na ovaj način dobiva dojam o ukupnoj veličini odnosno volumenu maternice, na koji osim samoga ploda utječu još količina plodove vode i u manjoj mjeri masa posteljice. Dodatne informacije o veličini ploda odnosno maternice mogu se dobiti palpacijom trbuha Leopold – Pavlikovim hvatovima. Četiri spomenuta ručna hvata primarno služe za kliničko određivanje visine fundusa maternice, položaja, namještaja i stava vodeće česti ploda, te odnosa između vodeće česti i ulaza u porodni kanal. Oblik trbuha može dati informaciju o položaju ploda, pa se kod uzdužno ovalnog oblika trbuha najvjerojatnije radi o uzdužnom položaju ploda, a kod poprečno ovalnog oblika trbuha o poprečnom položaju fetusa. Dodatni podatci o veličini ploda mogu se dobiti menzuracijom odnosno mjerenjem udaljenosti fundus – simfiza (F-S) i opsega trbuha. Ni spomenuta mjerenja nisu dovoljno pouzdana za precizniju procjenu mase ploda, ali se njihova praktična klinička vrijednost očituje činjenicom da omogućuju prilično jednostavnu i brzu usporedbu aktualnog fetalnog rasta s trajanjem trudnoće. Naime, nakon šest mjeseci ili 24 tjedna trudnoće broj gestacijskih tjedana trebao bi „odgovarati“ vrijednostima udaljenosti F-S izraženim u centimetrima (cm) s dozvoljenim odstupanjem od +/- 2cm. Na temelju izmjerenih vrijednosti F-S može se tako zaključivati radi li se o urednom, usporenom ili ubrzanom fetalnom rastu. Sumnju na poremećaje fetalnoga rasta treba provjeriti najbolje ultrazvučnim pregledom. Opseg trbuha mjeri se krojačkim (centi)metrom u visini pupka trudnice. Spomenuto mjerenje nije pouzdano za procjenu veličine ploda. Vrijednosti opsega trbuha >100cm s velikom vjerojatnosti govore u prilog desetog mjeseca trudnoće.
Puno precizniju i izravnu procjenu veličine ploda omogućuje ultrazvučni pregled na temelju fetalne biometrije, tj. mjerenja standardnih fetalnih anatomskih struktura. Za tu svrhu uobičajeno je mjeriti promjer između tjemenih kostiju (biparijetalni promjer – BPD), opseg fetalne glavice (OG), duljinu natkoljenične kosti ili femura (FL) i opseg fetalnog abdomena (OA). Izmjerene vrijednosti mogu se iskoristiti u različitim formulama za izračun fetalne mase (FM) u gramima (g), a primjer jedne takve formule je sljedeći: FM = BPD(cm) x FL(cm) x OA(cm) x 1,4 [g]. Računa se da je procjena fetalne mase bila dobra, ako ne prelazi +/- 10% od stvarne mase. Uz spomenute biometrijske pokazatelje fetalnog rasta neophodne za kalkulaciju fetalne mase, poželjno je izmjeriti poprečni promjer malog mozga (TCD) koji najbolje od svih parametara korelira s gestacijskom dobi. Treba, međutim, naglasiti da je od procjene veličine ploda kojiput važnije odrediti veličinu fetalne glavice (BPD, OG) kao najveće i najtvrđe fetalne česti (npr. prije vaginalnog poroda u stavu zatkom). Kao što je već spomenuto, kombinacijom vanjske (Leopold – Pavlikovi hvatovi) i unutrašnje opstetričke pretrage treba utvrditi položaj, namještaj, stav i držanje ploda, a sve se može jednostavno provjeriti ultrazvučnim pregledom. Unutrašnja pretraga neophodna je za dijagnozu nepravilnosti držanja (različiti stupnjevi defleksije fetalne glavice) i rotacije glavice u porodima u kojima je glavica vodeća čest (≥96% poroda). Ultrazvučna dijagnostika je metoda izbora za analizu fetalne anatomije i otkrivanje strukturalnih nepravilnosti, uključujući fetalne malformacije, što može bitno utjecati na odluku o načinu dovršenja trudnoće / poroda.
Na kraju, ali ne i najmanje važna u evaluaciji uvjeta za indukciju poroda, je procjena zrelosti cerviksa ili vrata maternice koja se temelji na analizi pet elemenata – položaju, konzistenciji i dužini/skraćenosti cerviksa, otvorenosti cervikalnog ušća i odnosa/visine vodeće česti prema porodnom kanalu. Priložena Tablica 1. prikazuje kriterije za bodovanje pojedinih parametara zrelosti cerviksa, a zbroj bodova nazivamo Bishop-ovim indeksom (0 – 10). Bishop indeks ≤5 označava nezreli cerviks, dok su vrijednosti od ≥6 kompatibilne sa zrelim cerviksom. Vrijednost indeksa proporcionalna je s inducibilnosti i trajanjem poroda, osobito kod prvorotki, pa će kod zrelog cerviksa uspješnost indukcije biti veća, a trajanje induciranog poroda kraće.
Tablica 1. Parametri zrelosti cerviksa i kriteriji za njihovo bodovanje (Bishop index)
|
CERVIKS / BODOVI |
0 |
1 |
2 |
3 |
|
POLOŽAJ |
straga |
u sredini |
sprijeda |
— |
|
KONZISTENCIJA |
čvrst |
umjereno mekan |
mekan |
— |
|
SKRAĆENOST |
0 – 30% |
40 – 50% |
60 – 70% |
>70% |
|
OTVORENOST UŠĆA |
zatvoreno |
1-2cm |
3-4cm |
>4cm |
|
VISINA VODEĆE ČESTI |
-3 |
-2 |
-1, 0 |
+1, +2 |
Unutrašnja pretraga obavlja se na standardan način uz poštivanje mjera sterilnosti i asepse, što naravno vrijedi za rukavice i instrumente (spekulum, tubus amnioskopa, …) koji se koriste u postupku indukcije. Klizma se može, prema potrebi, dati prije unutrašnje pretrage (obično ako se indukcija vrši prokidanjem vodenjaka ili amniotomijom) ili dva sata nakon aplikacije vaginalnog prostaglandinskog gela u stražnji svod rodnice. Neposredno prije unutrašnje pretrage treba dezinficirati vanjsko spolovilo kako bi se smanjila mogućnost unosa mikroorganizama. Tijekom pretrage, a nakon određivanja Bishop indeksa, poželjno je prstima odljuštiti donji pol vodenjaka (tzv. stripping) i tako pokrenuti mehanizam endogenih prostaglandina neophodan za početak uterinih kontrakcija odnosno poroda. Svakako je važno da liječnik dobro poznaje postupak indukcije poroda koji primjenjuje (pravilan izbor metode odnosno postupka indukcije, lijekovi za indukciju poroda, očekivano trajanje indukcije, moguće komplikacije, režim nadzora fetusa, …). Tijekom postupka indukcije mora se također provoditi nadzor stanja fetusa (brojanje FP, CTG, UZ, amnioskopija) i trudnice do premještaja u rađaonski prostor za rađanje („boks“). Prije svake indukcije poroda ne smije se zaboraviti objasniti trudnici razloge za odluku o indukciji i izboru metode indukcije, te za to dobiti njezinu suglasnost.
Obično se razlikuju tri skupine metoda za indukciju poroda: fizikalno – mehaničke, kirurške i medikamentozne metode. Izbor metode ovisit će o vrsti indikacije (medicinska ili neka druga), lokalnom opstetričkom nalazu (zapravo Bishop indeksu) koji je često određen gestacijskom dobi (veća gestacijska dob – zreliji cerviks i veći Bishop indeks), stručnosti i iskustvu opstetričara, ev. limitiranosti trajanja indukcije (što je povezano s indikacijom), mogućnostima nabave određenih lijekova i mogućnostima nadzora fetusa (CTG nadzor) i trudnice tijekom dana (rehidracija, kontrola RR, tjelesne temperature, …).
U fizikalno – mehaničke metode indukcije ubrajaju se različiti kateteri, baloni (npr. Cook-ov balon kojim se ubrzava sazrijevanje cerviksa i otvaranje cervikalnog kanala, te ga priprema za amniotomiju uz uspješnost postupka do 96%), elektrostimulacija, masaža uterusa, topli oblozi, ricinusovo ulje, izgladnjivanje i sl. Kirurška metoda indukcije poroda je prokidanje vodenjaka ili amniotomija. Postupak se izvodi u uvjetima asepse, najčešće kod otvorenosti ušća od 3-4cm (rana amniotomija) odnosno kod zrelog cerviksa (Bishop indeks ≥6). Amniotomija se vrlo često primjenjuje u kombinaciji s tzv. oksitocičkim lijekovima za stimulaciju trudova. Medikamentozne metode sastoje se od primjene lijekova koji izazivaju i/ili pojačavaju trudove. Oksitocin, neuropeptidni hormon neurohipofize od devet aminokiselina, koristi se već dugo vremena, često u kombinaciji s amniotomijom (kod zrelog cerviksa). Za njegovu primjenu nema bitnijih kontraindikacija i u krvi ga vrlo brzo razgrađuje enzim oksitocinaza. Lijek se primjenjuje intravenski u obliku infuzije (5 I.J. Syntocinona u 500mL 5% otopine glukoze ili Ringerove ili fiziološke otopine), a njezina brzina se određuje prema odgovoru maternice (drugim riječima, doza lijeka se titrira prema pojavi, jačini i učestalosti kontrakcija). Početna brzina infuzije obično iznosi 5 kapi/min. Drugi lijek iz ove skupine je dinoproston ili prostaglandin E2 koji se primjenjuje lokalno u obliku gela (vaginalno 2mg, endocervikalno 0,5mg) bez sustavnih učinaka i parenteralno, u infuziji, prema odgovarajućoj shemi titriranja lijeka, također prema odgovoru maternice. Lijek se u pravilu primjenjuje kod nezrelog cerviksa s Bishop indeksom ≤5. Naime, PGE2 ubrzava sazrijevanje cerviksa, tj. smanjuje cervikalnu rezistenciju i povećava senzibilnost miometrija koji tako postaje spreman reagirati na oksitocin.
Postoje određene prednosti indukcije poroda nad sponatno započetim porodom. Planirani početak poroda jamstvo je da će rodilja biti duže vremena tijekom poroda pod stručnim nadzorom, a nepobitna je činjenica da je nadzor stanja fetusa usprkos većim rizicima zbog kontrakcija i smanjenja volumena maternice nakon curenja plodove vode, najbolji upravo tijekom poroda. Zbog opisanog kontinuiranog fetalnog nadzora smanjuje se mogućnost nepredvidivih incidenata, čime se poboljšava perinatalni ishod. Kondicija novorođenčeta je obično bolja zbog ubrzanog tempa poroda (nastoji se dovršiti do 12 sati nakon početka aktivnog poroda) i očuvanih funkcija posteljice (prvenstveno respiracijske i ekskrecijske), što bi trebalo smanjiti učestalost operacijski dovršenih poroda, naročito carskog reza. U slučaju da je zdravstveno stanje majke bilo razlog za indukciju poroda, ovim postupkom, ne samo da je veća mogućnost da se izbjegnu teže posljedice po zdravstveno stanje majke, već joj je omogućen brži oporavak ili ozdravljenje. Planiranje početka poroda način je kako izabrati optimalne uvjete glede mjesta i vremena za rađanje, te prihvat majke i novorođenčeta (odgovarajuća zdravstvena ustanova, adekvatan stručni nadzor, veća vjerojatnost donošenja pravovremenih i ispravnih odluka, …). Planirani početak poroda može smanjiti rizik od infekcija smanjenjem broja nepotrebnih opstetričkih pregleda i kraćeg trajanja poroda. Nepredvidivost početka poroda prate briga, anksioznost i povećana psihička napetost trudnice i članova njezine najuže obitelji, a sve se to anulira započinjanjem poroda u dogovoreno vrijeme. Ciljanom hospitalizacijom skraćuje se boravak žene u bolnici i smanjuju financijski troškovi.
Osim nedvojbenih prednosti, indukcije poroda mogu pratiti i određeni nedostatci i opasnosti koje potencijalno opterećuju postupke indukcije poroda. Na prvom mjestu je najvažnija i najteža komplikacija – neonatalni morbiditet kao posljedica nepredviđenog i nesvjesno jatrogeno izazvanog prematuriteta zbog krive procjene gestacijske dobi. Upravo je zato odgovornost perinatologa / opstetričara vrlo velika. Zato je od velikog kliničkog značaja detaljna i kritička analiza medicinske dokumentacije s namjerom pouzdane provjere gestacijske dobi prije odluke o indukciji poroda. Opisane slučajeve treba jasno razlikovati od posve drugačije kliničke situacije u kojoj se svjesno i namjerno inducira prijevremeni porod zbog precizno utvrđene medicinske indikacije, kojim se nastoji spriječiti teže posljedice po čedo (smrt ili invalidnost) ili mu omogućiti odgovarajuće liječenje koje nije moguće provesti unutar maternice. U ovakvim osjetljivim slučajevima liječnici moraju biti svjesni svoje velike odgovornosti, jer zapravo procjenjuju jesu li za čedo zdravstvene posljedice njegove nedonošenosti nakon induciranog poroda manji rizik od intrauterine ugroženosti fetusa, da se bilo odlučilo nastaviti trudnoću. Sljedeća komplikacija indukcije poroda oksitocičkim sredstvima (prostaglandini, oksitocin) može biti hiperstimulacija uterusa kod neprimjerene ili neoprezne primjene lijekova na početku ili tijekom indukcije. Hiperstimulacija uterusa vjerojatnija je kod mnogorotki. Može se izraziti u obliku tahisistolije, tj. prevelike učestalosti trudova od >5/10 minuta ili pretjeranog intenziteta kontrakcija sve do hipertonusa (tetanička kontrakcija uterusa koja ne popušta duže vremena). Učestale i/ili prejake kontrakcije uterusa ometaju ili potpuno onemogućuju izmjenu plinova između majke (posteljice) i ploda s posljedičnom fetalnom hipoksijom, tj. akutnom fetalnom patnjom. Brzi razvoj trudova i njihovo kontinuirano pojačavanje mogu uzrokovati super brzi porod, tzv. partus praecipitatus, uz razdor mekih česti i traumu fetalne glavice. Primjenjuju li se prostaglandini za indukciju poroda kod nezrelog cerviksa, tijek indukcije može se produljiti, a trudnica može biti pregledana više puta, što teoretski može povećati rizik od unosa infekcije. Spomenuti rizici osobito rastu u slučajevima neuspjelih indukcija. Nadalje, dovršenje poroda carskim rezom isključivo zbog inercije uterusa može se također smatrati ozbiljnom komplikacijom nedovoljno promišljenog postupka indukcije. Zato neki stručnjaci sumnjaju u opravdanost preventivnih i socijalnih indikacija za indukciju poroda. Relativno visoka cijena indukcije balonom i prostaglandinima i potencijalno štetan učinak lokalno apliciranih prostaglandina na fetus u slučaju curenja plodove vode, te paravensko istjecanje lijeka uz bolnost i otok na mjestu uboda igle također spadaju u nedostatke spomenutih metoda indukcije poroda. Na kraju, treba spomenuti i mogući neuspjeh indukcije poroda zbog čega dolazi do umora maternice i trudnice, kada treba odlučiti što sljedeće učiniti, a da se ne ugroze ni majka ni čedo. Eventualni gubitak povjerenja u opstetričara i ustanovu od strane trudnice mala je cijena neuspješne indukcije poroda.
Stimulacija poroda, za razliku od indukcije poroda, predstavlja postupak ubrzavanja i pospješenja već započetog poroda koji počinje redovitom pojavom trudova na svakih desetak minuta, prsnućem plodovih ovojnica (lat. ruptura velamentorum), krvarenjem ili potpunim otvaranjem ušća (otvorenost cervikalnog ušća od 10cm). Stimulacija poroda podrazumijeva sustavnu primjenu lijekova za pojačavanje kontrakcija (oksitocika – oksitocina, prostaglandina E2), istih onih koji se koriste za indukciju poroda. Cilj stimulacije poroda je ubrzati i skratiti porod, prvenstveno prvo porodno doba, kako od trenutka curenja plodove vode ne bi proteklo više od 12-18 sati. Na taj način preveniraju se brojne moguće komplikacije, kao što su infekcije (antibiotici se obično ordiniraju nakon 12 sati od trenutka prsnuća plodovih ovojnica), protrahirani porod koji iscrpljuje rodilju i čedo, krvarenje u treće i četvrto porodno doba, fetalni/neonatalni morbiditet i mortalitet (traume) i operacijsko dovršenje poroda. Tijekom stimulacije poroda rodilji treba osigurati kvalitetan nadzor kontrolom krvnoga tlaka, pulsa i tjelesne temperature, praćenjem kontrakcija, opstetričkim pregledima, pražnjenjem mokraćnog mjehura, presvlačenjem zbog curenja plodove vode, itd. Potrebno je obnavljati energetske rezerve otopinama glukoze i uzimanjem manjih obroka hrane na usta i hidrirati organizam kristaloidnim otopinama. Dakako, nadzor stanja fetusa za cijelo vrijeme trajanja stimuliranog poroda, kao i tijekom svakog drugog aktivnog poroda u rađaonici, obvezan je dio opstetričkog postupka (CTG, pH-metrija, …).