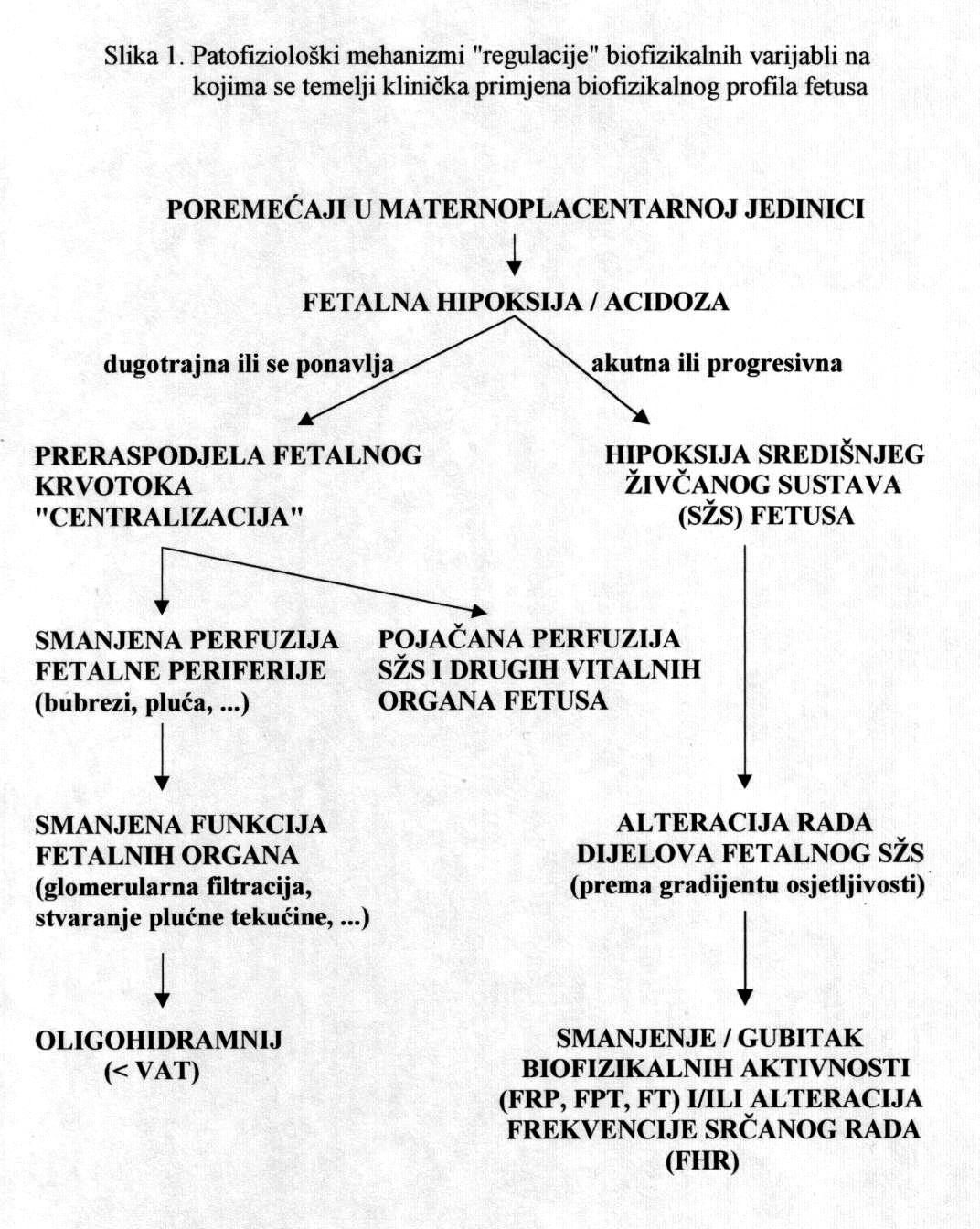
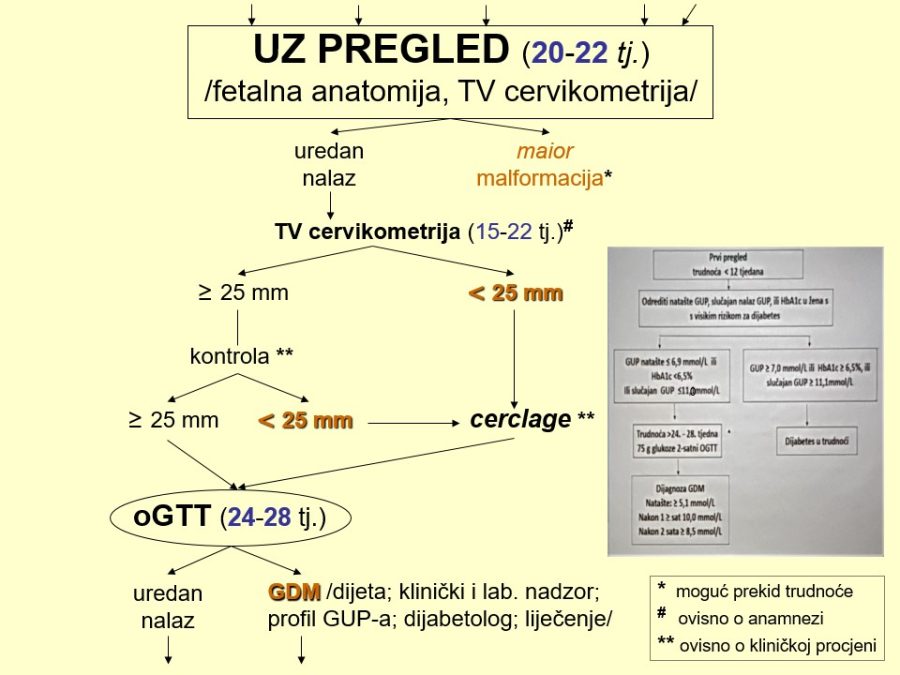
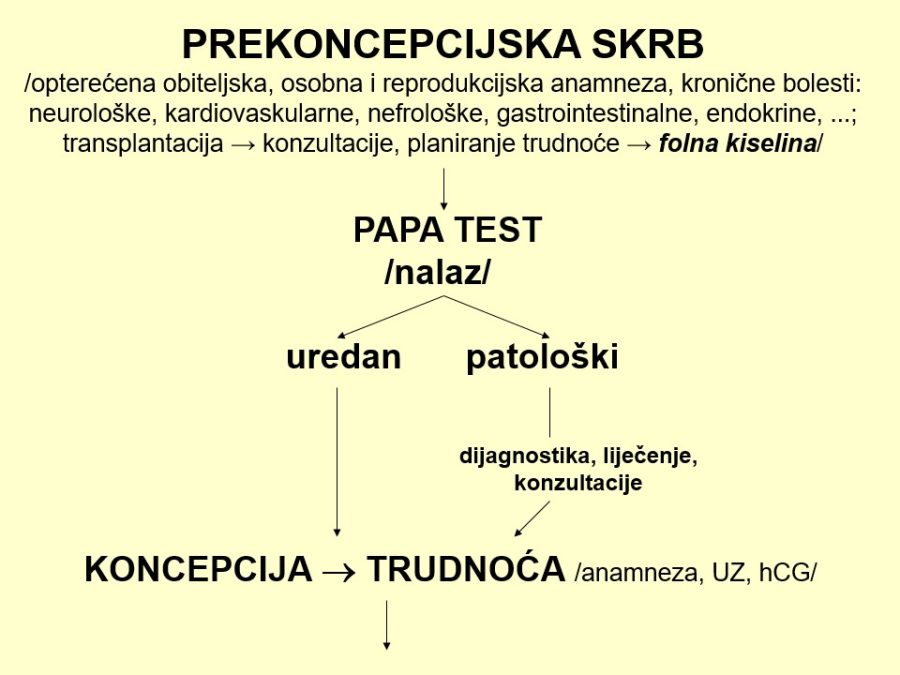
Različiti poremećaji i patološka stanja majčinog organizma odnosno maternoplacentne jedinice, bez obzira na njihovu prirodu, mogu dovesti do nedostatne opskrbe ploda kisikom, čime se smanjuje količina kisika u fetalnog krvi. Tako nastala hipoksija, sama ili u kombinaciji s acidozom, stimulira kemoreceptore u stijenci luka fetalne aorte i posljedično uzrokuje u organizmu fetusa niz refleksnih zbivanja i promjena koje se prije svega očituju u preraspodjeli fetalnog krvotoka odnosno srčanog minutnog volumena krvi. Spomenuta zaštitna refleksna radnja poznata je pod nazivom centralizacija krvotoka. Fetus, naime, u uvjetima hipoksije zadržava jedinstvenu sposobnost preraspodjele krvotoka prema vitalnim organima (mozak, srce, nadbubrežne žlijezde, placenta), čime povećava njihovu opskrbu krvlju (perfuziju), a smanjuje protok krvi kroz periferne organe poput pluća, bubrega, crijeva i kože. Asfiksija u fetusu, kao i u odraslih osoba, negativno utječe na praktično sve organske sustave, pa su klinički znaci mnogobrojni i raznovrsni, dok je izraženost simptoma ovisna o jačini, opsegu i trajanju inzulta koji je uzrokovao hipoksiju.
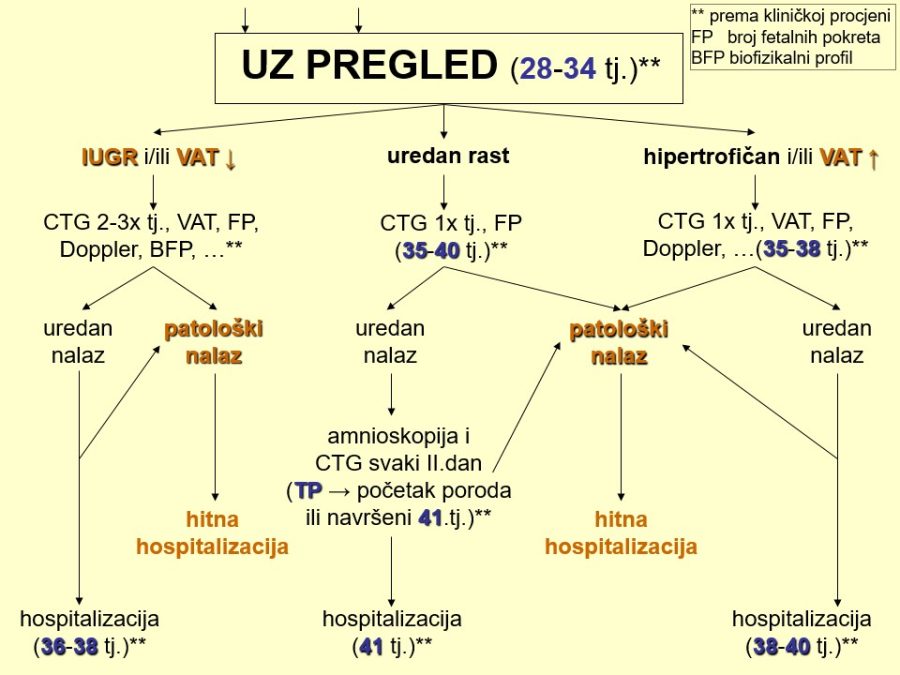
Dugotrajni hipoksični utjecaji ili podražaji koji se često ponavljaju, mogu pogoršati opskrbu fetalnih tkiva krvlju do skoro potpunog prekida krvotoka prema perifernim organima, što za posljedicu ima njihovu smanjenu funkciju. Smanjena bubrežna funkcija očituje se smanjenom produkcijom mokraće, dok se u fetalnim plućima stvara manje plućne tekućine, pa dolazi do redukcije količine plodove vode, tzv. oligohidramnija. Tako stvoreni „hipoksični“ oligohidramnij može dodatno pojačati hipoksiju, čime se zatvara „začarani krug“. Za nastajanje opisanog oligohidramnija potrebno je neko vrijeme pa se volumen amnijske tekućine (VAT) označava kroničnim pokazateljem stanja fetoplacentne jedinice.
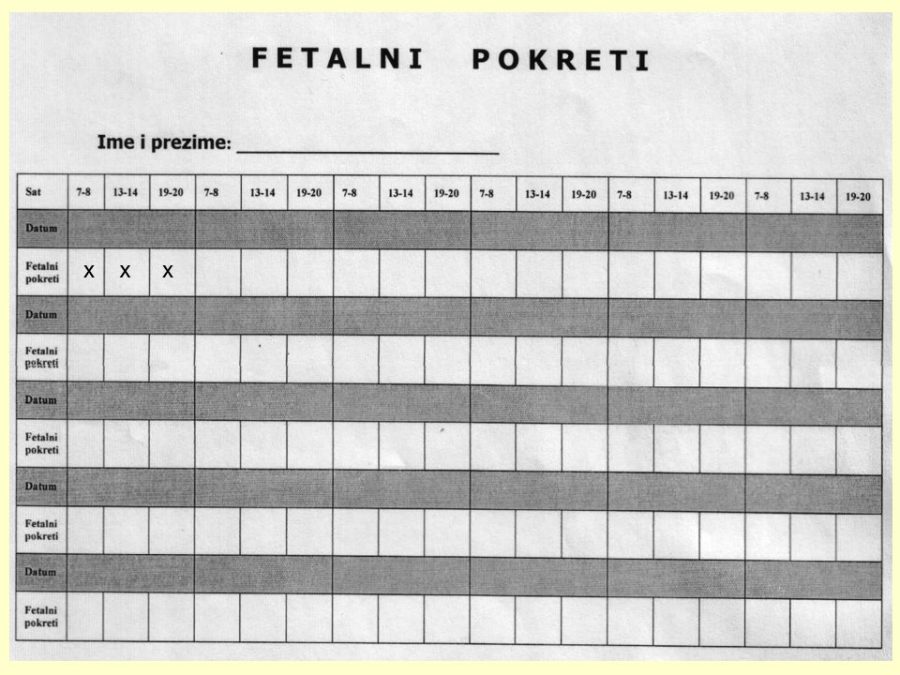
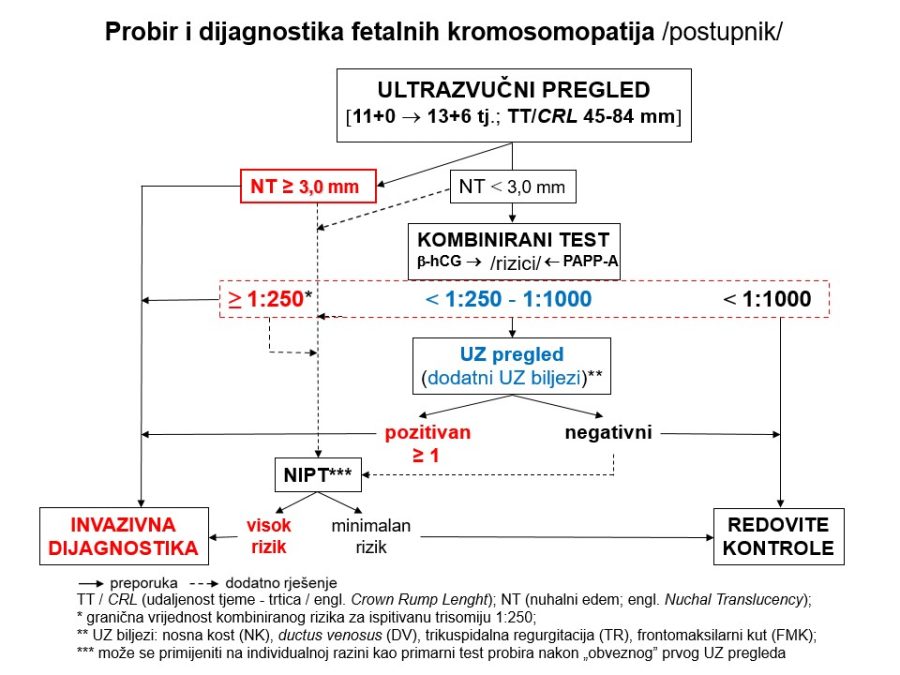
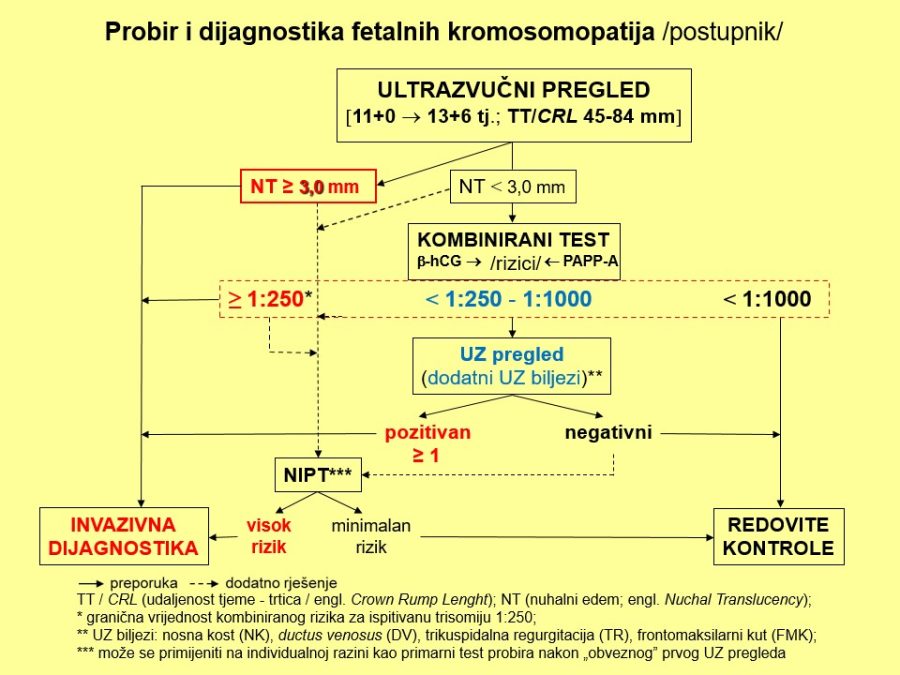
Pouzdano se zna da je moždano tkivo najosjetljivije na manjak kisika u krvi. Akutna i progresivna hipoksija koja uzrokuje nedovoljnu oksigenaciju fetalnog središnjeg živčanog sustava (SŽS) barem malog stupnja, dovodi do poremećaja (alteracije) rada moždanih centara i posljedičnog poremećaja odgovarajućih biofizikalnih aktivnosti. Klinička promatranja potvrdila su koncept gradijenta osjetljivosti na hipoksiju pojedinih moždanih centara (vidi FETALNA AKTIVNOST). Budući su najosjetljiviji centri za respiracijske pokrete i regulaciju srčanog rada, te se biofizikalne aktivnosti fetusa prve kompromitiraju, a produbljivanjem hipoksije dolazi do poremećaja, realno redukcije broja fetalnih pokreta tijela i mišićnog tonusa. Spomenute biofizikalne aktvnosti mijenjaju se već za vrijeme trajanja hipoksičnog podražaja ili neposredno nakon njega, pa se te varijable nazivaju akutnim pokazateljima stanja fetoplacentne jedinice odnosno fetalne kondicije. Koristeći kombinaciju akutnih i kroničnih indikatora stanja fetoplacentne jedinice može se u kliničkoj praksi utvrđivati razinu i stupanj ugroženosti fetalnog organizma. Promatrajući biofizikalne aktivnosti tijekom ultrazvučnog pregleda može se retrogradno zaključivati o anatomsko-funkcionalnom integritetu i oksigenaciji centara fetalnog mozga, koji upravljaju odgovarajućim biofizikalnim aktivnostima. Na tim su znanstvenim pretpostavkama Manning i sur. ustanovili još 1979. godine opservacijsku metodu antenatalnog nadzora stanja fetusa objedinjavanjem biofizikalnih varijabli u tzv. biofizikalni fetalni profil (BFP) koji je uskoro postao najkompletnija metoda za nadzor fetalne kondicije i prognozu perinatalnog ishoda. Patofiziološki mehanizmi na kojima se temelji klinička primjena biofizikalnog fetalnog profila prikazani su na Slici 1. U svom klasičnom obliku BFP je uključivao fetalne respiracijske pokrete (FRP), fetalne pokrete tijela (FPT), mišićni tonus (FT), kardiotokografski zapis frekvencije srčanog rada (CTG – NST) i volumen plodove vode (VAT). Svaka od navedenih varijabli ili komponenti BFP-a bodovala se s 2 ili 0 bodova, pa je njihov zbroj (BFP score) mogao biti između 0 i 10. Vinzileos i sur. predložili su 1983. godine i šestu komponentu BFP-a – stupanj zrelosti ili maturacije posteljice (SMP). U oba bodovna sustava zbroj bodova od 8 i više ukazuje na uredno stanje fetusa, dok je zbroj bodova 4 i manji udružen s većom vjerojatnosti lošeg perinatalnog ishoda. Rezultati mnogih studija potvrdili su visoku prognostičku vrijednost urednog BFP-a za povoljan perinatalni oshod. Fetalni respiracijski pokreti i frekvencija srčanog rada u prognozi fetalne hipoksije i acidoze imaju najveću osjetljivost i negativnu prediktivnu vrijednost od svih pojedinačnih biofizikalnih varijabli. Prema podatcima iz literature stopa lažno negativnih nalaza, kad je u pitanju fetalna smrt, iznosi oko 0,7%. Za kliničku uporabu i kvalitetnu interpretaciju rezultata BFP-a presudno je poznavanje ranije spomenutog koncepta gradijenta osjetljivosti pojedinih moždanih centara na hipoksiju.
Klasični BFP pretpostavlja 30-minutnu ultrazvučnu opservaciju biofizikalnih aktivnosti fetusa i kardiotokografsku registraciju frekvencije srčanih otkucaja kroz 20 – 40 minuta, pa ukupno vrijeme testiranja ograničava primjenu ove antenatalne metode na hospitalnu uporabu. Imajući to u vidu, originalno smo modificirali BFP (m-BFP) izostavljajući kardiotokografsko snimanje i završavajući testiranje u trenutku ispunjenja važećih urednih kriterija za pojedine akutne komponente BFP-a. O spomenutoj temi objavili smo nekoliko izvornih znanstvenih radova. Vlastita ispitivanja su pokazala da je približno trećina ispitivanih fetusa manifestirala uredne biofizikalne aktivnosti u prvih pet minuta testiranja, a tri četvrtine za 15 minuta. Kad je bila riječ o respiracijskim pokretima kao najosjetljivijoj varijabli mBFP-a, 60% fetusa iskazalo je urednu respiracijsku aktivnost u prvih pet minuta i gotovo 90% fetusa do 15. minute testiranja. Pokazalo se da vremensko skraćivanje BFP-a nije umanjilo prognostičku vrijednost mBFP-a u odnosu na klasični BFP. Štoviše, pozitivna prediktivna vrijednost mBFP-a (85%) bila je viša nego kod klasičnog BFP-a (60%) zbog većeg broja lažno pozitivnih kardiotokografskih nalaza. Navedena racionalizacija temeljem znatne redukcije utrošenog vremena testiranja omogućila je uporabu mBFP-a u svakodnevnoj ambulantnoj praksi.